Окоруховий нерв — Вікіпедія
| Окоруховий нерв | |
|---|---|
 | |
| Окоруховий нерв, його гілки та зв'язки з ЦНС | |
 | |
| Вигляд людського мозку знизу з поміченими черепними нервами. | |
| Латинська назва | Nervus oculomotorius |
| Грей | subject #198 884 |
| MeSH | Окоруховий+нерв |
Окоруховий нерв (лат. nervus oculomotorius) — III пара черепних нервів у людини![]() та інших хребетних
та інших хребетних![]() . Нерв є руховим: він містить соматомоторні волокна (до м'язів), та вегетативні парасимпатичні (вісцеромоторні) волокна[1][2]. Іннервує більшість окорухових м'язів (окрім верхнього косого та бічного прямого м'язів ока)
. Нерв є руховим: він містить соматомоторні волокна (до м'язів), та вегетативні парасимпатичні (вісцеромоторні) волокна[1][2]. Іннервує більшість окорухових м'язів (окрім верхнього косого та бічного прямого м'язів ока)![]() , за що і отримав свою назву[3]
, за що і отримав свою назву[3]![]() , а також м'яз-підіймач верхньої повіки (лат. musculus levator palpebrae superioris), м'яз-звужувач зіниці (лат. musculus sphincter pupillae) та війковий м'яз (лат. musculus ciliaris)
, а також м'яз-підіймач верхньої повіки (лат. musculus levator palpebrae superioris), м'яз-звужувач зіниці (лат. musculus sphincter pupillae) та війковий м'яз (лат. musculus ciliaris)![]() [4]. Окрім цього окоруховий нерв є частиною складної системи стабілізації зору (оптико-кінетичний ністагм
[4]. Окрім цього окоруховий нерв є частиною складної системи стабілізації зору (оптико-кінетичний ністагм![]() та вестибуло-окулярний рефлекс
та вестибуло-окулярний рефлекс![]() )[5]. При його ушкодженні вище наведені функції зникають
)[5]. При його ушкодженні вище наведені функції зникають![]() .
.
Розвиток у людини[ред. | ред. код]

| Класифікація окорухового нерва: |
|
На п'ятому тижні гестації можна помітити сукупність нейробластів, які в подальшому дадуть початок двом ядрам: каудальна частина перетвориться на ядро блокового нерва, а ростральна — на ядро окорухового нерва. Повноцінне рухове ядро вдається візуалізувати приблизно на сороковий день. У період із середини сьомого по десятий тижні ядро набуває своєї складної структури, тобто ділиться на під'ядра, з нього починають виходити аксони до м'язів, які будуть іннервуватися нервом. На той же сьомий тиждень аксони досягають ще не зрілих м'язів, і дають кінцеві гілочки, що сіткою оточують ці м'язи. Ці гілочки не є подібними до зрілих, які прямують до певного м'яза і відповідають за його іннервацію. Зрілі та спеціалізовані кінцеві гілки починають з'являтися на дванадцятому-тринадцятому тижні; у той час попередні гілки зазнають дегенерації. На чотирнадцятому тижні вдається візуалізувати усі спеціалізовані (вісцеро- та соматомоторні) гілки. Симпатичні волокна можна побачити на двадцять другому тижні. Мієлінізація нерва розпочинається на п'ятнадцятому тижні, але завершується тільки після народження[6].
Порівняльна анатомія[ред. | ред. код]
Будова окорухового нерва однакова практично в усіх хребетних, проте в певних видів має деякі особливості, що в першу чергу пов'язані з кількістю окорухових м'язів. Так, у міксин їх зовсім немає, тому в них відсутній і окоруховий нерв[2]. У деяких тварин наявна миготлива повіка, яку в деяких птахів та ящірок окрім основного м'яза (м'яз-втягувач очного яблука (іннервується відвідним нервом)), рухають пірамідний м'яз, а в інших птахів, амфібій та решти рептилій — квадратний м'яз. Обидва м'язи іннервуються III парою черепних нервів. Риби роду Astroscopus мають електричний орган — похідне утворення окорухових м'язів, який вони застосовують для нападу на здобич. Попри зміну функції цей орган іннервується окоруховим нервом. Окорухове ядро у згаданих риб складається з соматомоторної та електромоторної ділянок[7][8].
Анатомія[ред. | ред. код]

Ядра[ред. | ред. код]
Класично з окоруховим нервом пов'язані два парні ядра — ядро окорухового нерва (лат. nucleus nervi oculomotorii) та додаткове ядро окорухового нерва (лат. nucleus accesorrius nervi oculomotori; інші синоніми — ядро Едінгера—Вестфала, або ядро Якубовича)[9]. Перше ядро є соматомоторним і його волокна прямують до окорухових м'язів. Друге — вісцеромоторним (парасимпатичним) і його волокна прямують до війкового вузла, а від нього — до війкового м'яза та сфінктера зіниці. Також слід зауважити, що парасимпатичні волокна у стовбурі розміщені на поверхні нерва, а соматомоторні — всередині. Тому при ураженні нерва спочатку зникає парасимпатична іннервація.
Така анатомія є зручною для розуміння функцій ядер та їх запам'ятовування. Насправді ж ці два ядра мають складну соматотопічну та функціональну будову, через що в англомовній літературі часто використовують термін «окоруховий ядерний комплекс» (англ. oculomotor nuclear complex), який включає всі складові ядер окорухового нерва і який вперше навів Варвік у 50-х роках XX століття[10].
Так, кожне окорухове ядро складається з двох стовпів нейронів — медіального та латерального. Медіальна частина ядра іннервує верхній прямий м'яз на протилежній стороні. Латеральна частина ділиться ще на три ділянки, кожна з яких відповідає за іннервацію того чи іншого м'яза[11][12]:
- задня частина іннервує нижній прямий м'яз
- проміжна — нижній косий м'яз
- передня — присередній прямий м'яз
Таким чином кожне окорухове ядро містить чотири парні складові.
Між окоруховими ядрами залягає ще одна, спільна для двох нервів, частина — центральна. Вона іннервує м'яз-підіймач верхньої повіки з обох боків[12].

Інша складова окорухового ядерного комплексу — це власне ядра Едінгера-Вестфаля. Однак, їхня структура теж непроста. Справа в тім, що в ядрах наявні дві популяції груп нейронів: ті, які власне надсилають прегангліонарні волокна (EWpg), та ті, які надсилають волокна в ЦНС (EWcp). Тому деякі вчені ділять це ядро на дві частини.
Окрім цих частин описують ще дві гіпотетичні (однак, їх визнають не всі науковці) складові вісцеральної частини комплексу: це центральне, або непарне ядро (лат. nucleus impar), або ядро Перлія, та передньосерединне ядро (лат. nucleus anteromedianus). Ядро Перлія описане в людини, але його рідко знаходять в інших тварин. Вважається, що воно є центром акомодації. Передньосерединне ядро є смужкою нейронів, розміщених спереду до рострального полюса ядерного комплексу[13][11][12].
Вихід з мозку та вхід в орбіту[ред. | ред. код]


Окоруховий нерв виходить з однойменної борозни ніжки мозку (лат. crus cerebri) та входить у міжніжкову ямку (лат. fossa interpeduncularis). Опісля, пройшовши між верхньою мозочковою та задньою мозковою артеріями, пробиває тверду оболону та входить у печеристу пазуху (лат. sinus cavernosus)[1][14][9]. Тут нерв прямує по бічній стінці синуса. Якщо провести зріз через синус у фронтальній площині, то топографічне співвідношення між іншими нервами в синусі буде таким[15]:
- бокове і найвище положення займатиме окоруховий нерв
- нижче нього проходитиме блоковий нерв (лат. nervus trochlearis), але згодом їхнє взаємне розташування поміняється
- ще нижче будуть розміщені перша та друга гілки трійчастого нерва
- медіально від цих двох гілок прямує останній наявний в синусі нерв — відвідний (лат. nervus abducens)
- ще медіальніше від нього прямує внутрішня сонна артерія
Топографію синуса важливо знати для безпечного проведення операцій на ньому та розуміння проявів патологічних процесів, які тут локалізуються.
Із синуса через верхню очноямкову щілину (лат. fissura orbitalis superior) нерв потрапляє в орбіту та одразу ділиться на дві — висхідну верхню (лат. ramus superior) та низхідну нижню (лат. ramus inferior) — гілки. Обидві гілки проходять через спільне сухожилкове кільце окорухових м'язів[1][14][9].
Кінцеві гілки[ред. | ред. код]
До складу верхньої гілки входять суто моторні волокна, які прямують до верхнього прямого м'яза (лат. musculus rectus superior) та м'яза-підіймача верхньої повіки[16].
Нижня гілка змішана. Рухові волокна прямують до нижнього прямого (лат. musculus rectus inferior), медіального прямого (лат. musculus rectus medialis) та нижнього косого м'язів (лат. musculus obliquus inferior). Парасимпатичні волокна деякий відрізок прямують разом із гілочкою до нижнього косого м'яза. Надалі парасимпатичні волокна направляються до війкового вузла (щодо вузла вони є передвузловими волокнами) і утворюють його парасимпатичний корінець. Опісля передвузлові волокна переключаються на завузлові, які в кількості від восьми до десяти прямують до сфінктера зіниці та війкового м'яза[9][16].
Відділи[ред. | ред. код]
Для кращого розуміння того чи іншого ушкодження нервів і симптомів, які при цьому виникають, анатоми та клініцисти використовують такий поділ нерва на сегменти:
| Назва сегменту | Розташування | Пов'язані анатомічні утвори | Примітки |
| Ядерний | Ядра в середньому мозку | — | [17][18] |
| Пучковий (фасцикулярний) | Волокна нерва в стовбурі мозку | Червоне ядро, пірамідні та екстрапірамідні шляхи | |
| Підпавутинний | Волокна нерва після виходу зі стовбура і перед входом до кавернозного синуса | — | |
| Печеристий | Частина нерва в синусі, до входу в орбіту | Відвідний, блоковий, очний нерви | |
| Очноямковий | Частина нерва в орбіті, в тому числі кінцеві гілки | Оптичний, відвідний, блоковий, очний (і його гілки) нерви |
Шляхи[ред. | ред. код]
Оскільки нерв складається з вісцеромоторних (парасимпатичних) та соматомоторних (рухових) волокон, то він пов'язаний із двома шляхами[19]:
- Для всіх черепних нервів моторний шлях є двонейронним і має назву кірково-ядерного шляху (лат. tractus corticonuclearis). Якщо врахувати, що волокна прямують до певного м'яза (м'язів), то назва шляху є кірково-м'язовий (лат. corticomuscularis):
- перший нейрон міститься в прецентральній звивині
- другий нейрон містить в ядрі окорухового нерва
- Парасимпатичний шлях є тринейронним (якщо враховувати зв'язок з корою — то чотиринейронний):
- перший нейрон міститься в гіпоталамусі
- другий — нейрон додаткового ядра окорухового нерва
- третій — нейрон війкового вузла
Волокна, що прямують до вузла є передвузловими, а ті, що виходять із нього — завузловими.
Кровопостачання[ред. | ред. код]
Початковий відділ окорухового нерва кровопостачається гілочками від задньої мозкової артерії. Існують варіанти, коли ці гілочки відходять безпосередньо від основної артерії. Цей початковий відділ простягається від виходу нерва зі стовбура до сполучення задньої мозкової та задньої сполучної артерії. Відділ від цього місця до входу в синус судин не отримує. У пазусі нерв кровопостачається артерією покриву мозочку — гілочкою або середньої оболонкової артерії, або від непостійного оболонно-під'язикового стовбура. У ділянці печеристої пазухи та верхньої очної щілини нерв кровопостачається від передньобічного стовбура внутрішньої сонної артерії.[20][21]
Функції[ред. | ред. код]
Рухи очей[ред. | ред. код]
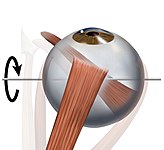
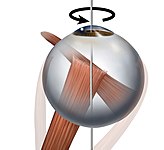
Сама назва нерва говорить за основну функцію, яку він виконує — це рух очним яблуком. Із шести окорухових м'язів III парою іннервується чотири, які відповідають за такі рухи[22]:
- Аддукція, або приведення — рух очного яблука в напрямку до носа, який забезпечується медіальним прямим м'язом
- Інфрадукція, або опускання очного яблука, забезпечується нижнім прямим м'язом
- Супрадукція, або підняття очного яблука, забезпечується верхнім прямим м'язом
- Ексиклодукція — це зміщення верхнього полюсу очного яблука до середньої лінії; забезпечується нижнім косим м'язом
- Аддукція (вигляд зверху)
- Інфрадукція (вигляд зверху)
- Супрадукція (вигляд зверху)
- Ексицклодукція (вигляд знизу)
Окрім руху очей, нерв через іннервацію м'яза-підіймача верхньої повіки забезпечує рух верхньої повіки.
Опто-кінетичний рефлекс[ред. | ред. код]
Дуже важливим для кращого зору є опто-кінетичний ністагм (інколи його називають «залізничним» ністагмом чи опто-кінетичним рефлексом)[23][24]. Прикладом ністагму є спостереження за локомотивом: спочатку очі прямують за одним вагоном, опісля швидко переключаються на інший, і так, по черзі, на всі вагони. За своєю суттю він дуже схожий до вестибуло-окулярного рефлексу (очі рухаються в протилежну до руху голови сторону), однак аферентною складовою його є зоровий нерв. Волокна цього нерва прямуючи до ядра зорового шляху в претектумі та до додаткових зорових ядер, формують аферентну ланку рефлекса. Далі сигнал прямує до присінкових ядер за посередництва мозочка, а опісля до мотонейронів нервів, що іннервують м'язи очей (III, IV, VI)[22].
Зіничний рефлекс та акомодація[ред. | ред. код]
Зіничний рефлекс полягає у звуженні зіниці при її більшому освітленні та у розширенні при нестачі світла; все це спрямовано на забезпечення більшої гостроти зору. Аферентною ланкою рефлексу є зоровий нерв. Його волокна прямують до претектума. Від цього анатомічного утвору волокна прямують до обох ядер Едінгера-Вестфаля і далі в складі окорухового нерва — до війкового вузла, де переключаються на післявузлові волокна, що безпосередньо прямують до сфінктера зіниці. Оскільки волокна від претектума прямують до обидвох парасимпатичних ядер окорухового нерва, то неважливо, чи освітлюється одне око чи два, в будь-якому випадку реагувати повинні дві зіниці (співдружня реакція на світло)[25].
Акомодація полягає в зміні кривини кришталика для кращого бачення на близьких та далеких дистанціях. Еферентною ланкою є окоруховий нерв (його вісцеромоторна складова), аферентною — зоровий нерв. Шлях, яким прямує сигнал від потиличної частки (кірковий зоровий аналізатор) до ядер Едінгера-Вестфала, вивчений мало[25][26]. При потребі бачити на дуже близьких відстанях, окрім акомодації, відбувається конвергенція (зведення очей до носа) та звужується зіниця. Відсутність реакції зіниці на світло при збережені на конвергенцію та акомодацію і протилежна ситуація є основою прямого та непрямого синдромів Аргайля — Робертсона[27][28].

Вестибуло-окулярний рефлекс[ред. | ред. код]
Вестибуло-окулярний рефлекс проявляється у зверненні очей в протилежний бік обертанню, тобто, коли шия і голова повертаються вправо, очі звернені ліворуч; коли голова прямує вниз, очі звернені вгору. Таке вміння забезпечується складною кооперацією відділів ЦНС, з яких основну роль виконують вестибулярна система, присередній поздовжній пучок та III, IV і VI пари черепних нервів.
Зміна положення голови подразнює півколові канали (для прикладу береться малюнок), які пов'язані з VIII парою черепних нервів. Дійшовши до присінкових ядер декілька шляхів прямують до: а) контрлатерального ядра відвідного нерва (на малюнку — це ліве ядро); б) від нього через медіальний поздовжній пучок до контралатерального ядра окорухового нерва, до частини, що іннервує медіальний прямий м'яз (на малюнку — це праве ядро); в) існує прямий шлях (шлях Дайтера)[29], від присінкових ядер до ядра окорухового нерва на тій же стороні. Решта ядер та під'ядер інгібуються. Таким чином, при повороті голови праворуч очі повертатимуться ліворуч[5][30][29].
Клініка[ред. | ред. код]
| Зауважте, Вікіпедія не дає медичних порад! Якщо у вас виникли проблеми зі здоров'ям — зверніться до лікаря. |
| Клінічні тести | |
|---|---|
| Тестування II, III, IV та VI пар черепних нервів(англ.) | |
Діагностика та симптоми[ред. | ред. код]

Клінічна перевірка стану окорухового нерва є дуже важливою, оскільки дає уявлення про розташування патологічного вогнища в системі окорухового нерва. Функцію окорухового нерва перевіряють за чотирма основними критеріями: рух очним яблуком, зіничний рефлекс, акомодація з конвергенцією та позиція верхньої повіки.
Найпершими в очі кидаються позиція верхньої повіки та розташування очного яблука. При ураженні стовбура на боці ураження виникатиме птоз (однобічний), при ураженні центральної частини окорухового ядра — двобічний птоз, при ураженні ядра, яке не зачіпає цієї ділянки — птоз буде відсутній.[31][32][33]
Позиція очного яблука може вказати, який з нервів, що іннервують окорухові м'язи, є уражений. У випадку ураження нервового стовбура, на боці його ураження буде спостерігатися розбіжна косоокість: око «дивитиметься» вбік ти вниз. При ураженні ядра, на боці його ураження не буде змоги привести та, в меншій мірі, опустити око, а на протилежному боці спостерігатиметься неможливість підняти око[33][34][26]. У хворого виникатиме диплопія.
Зіничний рефлекс полягає у реакції (звуженні зіниці на дію світла). Рефлекс може бути прямим (коли світять на зіницю, яку тестують) та опосередкованим (світять на протилежну зіницю). У будь-якому випадку зіниця по обидва боки повинна реагувати на подразник. І у випадку ураження ядра, і у випадку пошкодження нерва на боці ураження зіниця не реагуватиме на світло і буде розширеною[33][34][35][36].
Акомодація перевіряється разом із конвергенцією. Приводячи палець до носа пацієнта в нормі спостерігається абдукція обох очей, розширення зіниці та (потрібно запитати у пацієнта) краща чіткість зображення пальця перед носом[33][26].
На основі наявних симптомів визначають приблизне місце ураження; це місце підтверджують МРТ, яке дозволяє візуалізувати вогнище, зрозуміти якої воно природи, розміру, точної локалізації.
Локалізація[ред. | ред. код]
У таблиці наведено місця ушкодження різних відділів нерва і їх можливі прояви:
| Ділянка ураження | Вигляд порушення |
| Кінцева гілочка (верхня або нижня) | Порушення іннервації м'язів, до яких прямує ця гілочка, випадіння парасимпатичної іннервації у разі пошкодження нижньої гілки |
| Основний стовбур (пошкодження може виникати в підпавутинному просторі, в печеристій пазусі, у верхній очній щілині) | Повне випадіння іннервації нерва з боку ураження (птоз, розбіжна косина, параліч очного яблука, мідріаз) |
| Ушкодження в стовбурі головного мозку | Альтернуючі синдроми, плюс-мінус синдром |
| Ядерне ушкодження | Випадіння функції, що забезпечується ядром; буває обмежене (коли пошкоджене одне ядро), під'ядерне (ушкодження частини ядра) та може захоплювати декілька ядер |
Патології[ред. | ред. код]
Синдром Аргайля-Робертсона[ред. | ред. код]
Під синдромом Аргайля-Робертсона розуміють наступний симптомокомплекс: дещо звужені зіниці, які звужуються ще більше при конвергенції, однак не звужуються при освітленні. Зазвичай є ознакою запущеного нейросифілісу[37][38]. Існує ще й непрямий синдром Аргайля-Робертсона, при якому зіниці реагуватимуть на світло, але не звужуватимуться при конвергенції і часто спостерігається при енцефаліті Економо. Причини синдрому до кінця не з'ясовано. Є дві основні думки науковців. Одні вважають, що пошкоджується інтернейрон середнього мозку, який функціонально поєднує нейрони ядра Едінгера-Вестфаля з гангліонарними клітинами сітківки (шлях, що відповідає за звуження при конвергенції при цьому не пошкоджується). Інша частина вчених вважає, що патологічне вогнище локалізовано у війковому вузлі[28].
Параліч окорухового нерва[ред. | ред. код]
Параліч окорухового нерва, або нейропатія окорухового нерва[39], є основним захворюванням, пов'язаним з III парою нервів. Вона може викликатися різноманітними чинниками: порушенням кровообігу, вродженими вадами розвитку нерва, інфекціями, пухлинами, ендокринними розладами, запальними процесами. Розрізняють вроджену та набуту нейропатії. Причини вродженої нейропатії до кінця не з'ясовані; будь-яке ушкодження нерва під час ембріонального розвитку, його гіпо- або анаплазія є причинами такої нейропатії.
Параліч окорухового нерва виникатиме при ушкодженні будь-якого відділу нерва, різнитимуться тільки прояви: починаючи від малопомітного випадіння якоїсь однієї функції, закінчуючи повною втратою іннервації[40]. Основною причиною нейропатії є проблеми кровообігу(інсульти), компресії стовбура, пухлини, які проявлятимуться певним синдромом.

- З окоруховими ядром пов'язаний ряд мезенцефальних альтернуючих синдромів. Найчастіше вони виникають при порушенні кровотоку — ішемічному або геморагічному інсультах і, рідше, з інших причин:
- Синдром Вебера проявляється окоруховим паралічем на стороні ураження та геміплегією на протилежній стороні. Анатомічні структури, які ушкоджуються — окоруховий нерв (у стовбурі мозку) та кортико-спінальний шлях[32][41][42].
- Синдром Клода виникає при ураженні фасцикулярного відділу окорухового нерва та верхньої ніжки мозочка. Проявлятиметься окоруховим паралічем на стороні пошкодження та атаксією на протилежній частині тіла. Анатомічні утвори, що піддаються патологічному впливу — ядро окорухового нерва та волокна верхньої мозочкової ніжки під червоним ядром[32][43].
- Синдром Бенедикта характеризується паралічем окорухового нерва на стороні пошкодження та атаксією, тремором та паралічем на протилежній стороні тіла. До паталогічного процесу залучаються частина окорухового нерва в стовбурі мозку, червоне ядро, мозочкові та кортико-спінальні шляхи[32][42].
- Синдром Нотнагеля виникає при ушкодженні волокон окорухового нерва в стовбурі мозку та мозочкових шляхів. Виявлятиметься паралічем окорухового нерва та атаксією на стороні ураження[32][42].
- Є синдроми, які не відносяться до альтернуючих, але виникають в частинах нерва, які розташовані в ЦНС:
- Синдром Гарсена, або гемібазальний синдром — неальтернуючий синдром, проте пов'язаний з пошкодженням нервів в ЦНС. Проявлятиметься випадінням функції черепних нервів (мінімум сім нервів) на боці ураження.
- Ще один неальтернуючий синдром, який пов'язаний зі стовбуровою частиною нерва — плюс-мінус синдром, при якому на стороні ураження виникатиме птоз, а на протилежній стороні — протилежна ситуація. Виникає через ушкодження інгібуючих та активуючих волокон до частини окорухового комплексу, що іннервує м'язи-підіймачі повік[32].

- Через розвиток патологічного процесу в печеристій пазусі окоруховий нерв може бути втягненим у такі синдроми:
- Синдром Толоза-Ганта — гранулематозне запалення кавернозного синуса. Буде проявлятися розладами всіх окорухових нервів (III, IV, VI). У процес також залучається очний нерв (гілка трійчастого нерва), в ділянці якого відчуватиметься біль[44].
- Синдром кавернозного синуса — синдром, який клінічно не відрізняється від попереднього, але спричиняють його інші фактори (пухлини, аневризма внутрішньої сонної). По суті, синдром Толоза-Ганта є підвидом синдрому кавернозного синуса. Також, залежно від частини ураження синуса розрізняють синдром Фуа (коли в патологічний процес залучена бічна стінка) та синдром Джефферсона (коли процес розвивається в порожнині синуса)[45].
- Є синдроми, пов'язані з пошкодженням на ділянці орбіти, особливо її входу:
- Синдром верхівки орбіти, або синдром Роллє — синдром із залученням очного та верхньощелепного, окорухового, блокового та відвідного нервів. Біль на ділянці іннервації двох перших та офтальмоплегія є основними симптомами синдрому. Процес може переходити і на зоровий нерв і проявлятися різного ступеня втратою зору[46][47].
- Синдром верхньої щілини, або синдром Рошена-Девінью — усі ті самі симптоми, окрім втрати зору[46].
- Синдром клино-кам'яного простору, або синдром Жако (Жако-Негрі) — виявлятиметься випадінням функції II—VI нервів на боці ураження[46].
Слід відзначити, що вище названі три синдроми є важкими для диференціації і тому часто вживаються як синоніми.
Історія відкриття та найменування[ред. | ред. код]

Окоруховий нерв вперше був описаний Галеном та зайняв друге місце в його класифікації, що складалася з семи черепних нервів. Гален не дав назви цьому нерву, але описав, що його кінцеві гілки розгалужуються в м'язах довкола очей. Такий погляд на окоруховий нерв були незмінним протягом доби Римської імперії та Середньовіччя. Причинами цього були заборона на розтини тіл (єдиними винятками були трупи злочинців або людей, які померли від хвороби).
Із початком перших розтинів більшість анатомістів тільки підтвердили функцію окорухового нерва: Мундінус писав про гілки нерва vadunt ad oculos ad movendum (прямують до очей і рухають ними), Євстахій писав musculi oculum moventes (рухають м'язами очей). У класифікаціях черепних нервів тогочасних анатомів номер нерва не змінювався і слідував традиціям Галена. Єдиним винятком є класифікація Алессандро Бенедетті. 1502 року він видав працю Historia corporis humani; у четвертому томі він вказує другою парою черепних нервів союз двох нервів — зорового та окорухового.
Вперше третім у списку нерв став у класифікації Томаса Вілліса (1664 року, в роботі Cerebri anatome). Він також вперше описав короткі війкові нерви.
Третім він залишився і в класифікації Самуеля Земмерінга (загальноприйнята класифікація на сьогодні).
1701 року Шахер, а згодом Вінслов (1732) та Галлер (1743) детально описали анатомію та зв'язки війкового вузла та волокон, що прямують від нього. Мак 1815 року відзначив дилятацію зіниці при перерізанні війкових нервів.
Парасимпатичне ядро було вперше описане 1854 року Якубовичем, проте воно назване на честь Людвіга Едінгера та Карла Вестфаля, які детально його описали 1885 та 1887 року відповідно.
Щодо назви oculomotorius, то це слово не зустрічалося в класичній латинській мові і є неологізмом. Воно складається з двох латинських слів — око (лат. oculus) та рухати (лат. motore). Таку назву нерву вперше дав Пфеффінгер 1783 року. Остаточно назву нерва затвердили при прийнятті першої міжнародної анатомічної номенклатури 1895 року; 1997 року анатомічну номенклатуру переглядали востаннє, назва залишилася незмінною[3][13][48].
Виноски[ред. | ред. код]
- ↑ а б в Willson-Pawells, 2002, с. 50.
- ↑ а б Butler, 2005, с. 214.
- ↑ а б Matthew C. Davis, Christoph J. Griessenauer (2014). The naming of the cranial nerves: A historical review. Clinical Anatomy. 27 (1): 14—19. doi:10.1002/ca.22345. PMID 24323823.(англ.)
- ↑ Willson-Pawells, 2002, с. 55.
- ↑ а б Willson-Pawells, 2002, с. 232-234.
- ↑ Jonathan J Dutton. Atlas of Clinical and Surgical Orbital Anatomy, 2nd Edition. Архів оригіналу за 6 жовтня 2014. Процитовано 31 серпня 2014.(англ.)
- ↑ Butler, 2005, с. 215.
- ↑ Butler, 2005, с. 217.
- ↑ а б в г Головацький, 2009, с. 14-15.
- ↑ MICHAEL X. REPKA and MARSHALL M. PARKS. Duane's ophtalmology. Архів оригіналу за 2 квітня 2015. Процитовано 8 вересня 2014.(англ.)
- ↑ а б Willson-Pawells, 2002, с. 53.
- ↑ а б в Mowzoon, 2007, с. 91.
- ↑ а б Tamás Kozicz, Jackson C. Bittencourt, Paul J. May. THE EDINGER-WESTPHAL NUCLEUS: A HISTORICAL, STRUCTURAL AND FUNCTIONAL PERSPECTIVE ON A DICHOTOMOUS TERMINOLOGY. PubMed. Процитовано 6 вересня 2014.(англ.)
- ↑ а б Binder, 2010, с. 25.
- ↑ Willson-Pawells, 2002, с. 52.
- ↑ а б Willson-Pawells, 2002, с. 54.
- ↑ James Goodwin, MD. Oculomotor Nerve Palsy Pathophysiology. Medscape. Архів оригіналу за 13 вересня 2014. Процитовано 7 вересня 2014.(англ.)
- ↑ Mumenthaler, 2006, с. 190.
- ↑ Willson-Pawells, 2002, с. 51.
- ↑ Augustin Ozanne, MD (2008). Arterial Vascularization of the Cranial Nerves. Neuroimaging Clinics of North America. 18 (2): 431—439. doi:10.1016/j.nic.2007.12.010.(англ.)
- ↑ Mark Cahill, John Bannigan, Peter Eustace (1996). Anatomy of the extraneural blood supply to the intracranial oculomotor nerve. British Journal of Ophthalmology. 80 (2): 177—181. doi:10.1136/bjo.80.2.177. PMID 8814752.(англ.)
- ↑ а б Willson-Pawells, 2002, с. 229.
- ↑ Mowzoon, 2007, с. 115.
- ↑ Willson-Pawells, 2002, с. 234.
- ↑ а б Willson-Pawells, 2002, с. 58-59.
- ↑ а б в Willson-Pawells, 2002, с. 67.
- ↑ Pearce JM (2004). The Argyll Robertson pupil. J. Neurol. Neurosurg. Psychiatr. 75 (9): 1345. doi:10.1136/jnnp.2003.014225. PMC 1739227. PMID 15314131. Архів оригіналу за 16 грудня 2005. Процитовано 9 вересня 2014.(англ.)
- ↑ а б P. Thompson, H Stanley MD; Kardon, Randy H MD, PhD (2006). The Argyll Robertson Pupil. Journal of Neuro-Ophthalmology. 26 (2): 134—138. doi:10.1097/01.wno.0000222971.09745.91. Архів оригіналу за 10 вересня 2014. Процитовано 9 вересня 2014.(англ.)
- ↑ а б Mowzoon, 2007, с. 101.
- ↑ Mumenthaler, 2006, с. 186.
- ↑ Willson-Pawells, 2002, с. 64.
- ↑ а б в г д е Mowzoon, 2007, с. 92.
- ↑ а б в г Richard D. Sanders. Cranial Nerves III, IV, and VI. Процитовано 10 вересня 2014.(англ.)
- ↑ а б Mumenthaler, 2006, с. 189-190.
- ↑ Willson-Pawells, 2002, с. 65-66.
- ↑ Mumenthaler, 2006, с. 194.
- ↑ Mowzoon, 2007, с. 114.
- ↑ Mumenthaler, 2006, с. 193-194.
- ↑ Mohammad J, Kefah AH, Abdel Aziz H (2008). Oculomotor neuropathy following tetanus toxoid injection. Neurol India. 56 (2): 214—6. doi:10.4103/0028-3886.42013. PMID 18688160. Архів оригіналу за 6 квітня 2018. Процитовано 7 вересня 2014.
{{cite journal}}: Обслуговування CS1: Сторінки із непозначеним DOI з безкоштовним доступом (посилання)(англ.) - ↑ James Goodwin, MD. Oculomotor Nerve Palsy Clinical Presentation. Medscape. Архів оригіналу за 12 вересня 2014. Процитовано 7 вересня 2014.(англ.)
- ↑ James Goodwin, MD. Oculomotor Nerve Palsy Clinical Presentation. Medscape. Архів оригіналу за 12 вересня 2014. Процитовано 12 вересня 2014.(англ.)
- ↑ а б в Brainin, 2009, с. 128.
- ↑ S. W. Seo, J. H. Heo, K. Y. Lee, W. C. Shin, D. I. Chang, S. M. Kim, K. Heo (2001). Localization of Claude's Syndrome Clarified. Neurology. 57 (12): 2304—2307. doi:10.1212/WNL.57.12.2304.
{{cite journal}}: Перевірте значення|doi=(довідка)(англ.) - ↑ Ted L Tewfik, MD; Chief Editor: Arlen D Meyers, MD. Trigeminal Nerve Anatomy. Архів оригіналу за 11 липня 2013. Процитовано 23 березня 2013. (англ.)
- ↑ Gorlin, 2001, с. 742.
- ↑ а б в Gorlin, 2001, с. 741.
- ↑ Steven Yeh and Rod Foroozan (2004). Orbital apex syndrome (PDF). Current Opinion in Ophthalmology. 15 (6): 490—498. doi:10.1097/01.icu.0000144387.12739.9c. Архів оригіналу (PDF) за 22 грудня 2014. Процитовано 21 вересня 2014.(англ.)(PDF)
- ↑ J. P. Shaw (1992). A history of the enumeration of the cranial nerves by European and British anatomists from the time of Galen to 1895, with comments on nomenclature. Clinical Anatomy. 5 (6): 464—484. doi:10.1002/ca.980050607.(англ.)
Джерела[ред. | ред. код]
Українські[ред. | ред. код]
- Головацький А. С., Черкасов В. Г., Сапін М. Р., Парахін А. І. Анатомія людини у трьох томах. — Вінниця : Нова Книга, 2009. — Т. 3. — 376 с. — 4000 прим. прим. — ISBN 978-966-382-181-8.
Іноземні[ред. | ред. код]
- Linda Willson-Pawells, Elizabeth J Akesson, Patricia A. Stewart. Cranial Nerves in Health and Disease. — 2nd edition. — London : BC Decker Inc, 2002. — 245 с. — ISBN 1-55009-164-6. (англ.)
- Ann B. Butler, William Hodos. Comparative Vertebrate Neuroanatomy: Evolution and Adaption. — New Jersey : John Wiley & sons, inc, 2005. — 744 с. — ISBN 978-0471210054. (англ.)
- Devin K. Binder, D. Christian Sonne, Nancy J. Aschbeln. Cranial Nerves: Anatomy, Pathology, Imaging. — New York : Thieme Medical Publisher, 2010. — 248 с. — ISBN 978-1-58890-402-7. (англ.)
- Nima Mowzoon, MD, Kelly D. Flemming, MD. Neurology Board Review: An Illustrated Study Guide. — New York : Mayo Clinic Scientific Press, 2007. — 1024 с. — ISBN 978-0-8493-3791-8. (англ.)
- Mark Mumenthaler, Heinrich Mattle. Fundamentals of Neurology. — New York : Thieme Medical Publishers, 2006. — 294 с. — ISBN 978-1588904508. (англ.)
- Michael Brainin, Wolf-Dieter Heiss. Textbook of Stroke Medicine. — New York : Cambridge University Press, 2009. — 336 с. — ISBN 978-0521518260. (англ.)
- Robert J, Gorlin. Syndromes of the Head and Neck, Fourth Edition. — New York : Oxford University Press, 2001. — 1132 с. — ISBN 9780195118612. (англ.)
Посилання[ред. | ред. код]
| Вікісховище має мультимедійні дані за темою: Окоруховий нерв |
- Анатомія окорухового нерва [Архівовано 10 серпня 2014 у Wayback Machine.] (англ.)
- Нейропатія окорухового нерва [Архівовано 13 вересня 2014 у Wayback Machine.] (англ.)
| |||||
|
| | Ця стаття належить до добрих статей української Вікіпедії. |


 French
French Deutsch
Deutsch