Förmaksflimmer – Wikipedia
| Förmaksflimmer | |
| Latin: fibrillatio atriorum | |
 | |
| Klassifikation och externa resurser | |
|---|---|
| ICD-10 | I48 |
| ICD-9 | 427.31 |
| DiseasesDB | 1065 |
| Medlineplus | 000184 |
| eMedicine | med/184 emerg/46 |
| MeSH | svensk engelsk |
Förmaksflimmer är en hjärtsjukdom som kännetecknas av oregelbunden och mycket hastig puls (takykardi). Förmaksflimmer försämrar hjärtats pumpfunktion och ökar risken för bland annat stroke.
Epidemiologi[redigera | redigera wikitext]
Förmaksflimmer är den vanligaste kroniska arytmin och beräknas förekomma hos omkring 33 miljoner människor världen över, med en större andel i utvecklade länder[1]. På grund av att det kan förekomma utan symtom finns dock ett visst mörkertal[2]. I Sverige har minst 3% av befolkningen uppskattats ha förmaksflimmer[3]. Det är främst äldre personer som drabbas. Hos 50-åringar har runt 1% förmaksflimmer, medan det förekommer hos mer än 10% av människor i 80-årsåldern[3]. Män drabbas oftare än kvinnor, och kvinnor är oftare något äldre när de drabbas[1][3].
Orsaker[redigera | redigera wikitext]
Förmaksflimmer är ofta kopplat till kardiovaskulära sjukdomar och riskfaktorer som t.ex. hög ålder, fetma, högt blodtryck, hjärtsvikt, kranskärlssjukdom, hjärtklaffsjukdom, alkoholintag samt rökning[4][5]. Medfödda hjärtfel medför en ökad risk för att utveckla förmaksflimmer samt att få detta tidigare i livet[6]. Vissa lungsjukdomar, hormonsjukdomar (giftstruma) samt genetiska mutationer är andra viktiga bidragande orsaker till förmaksflimmer[4].
Patofysiologi[redigera | redigera wikitext]
Normalt styrs hjärtverksamheten av sinusknutan, och förmedlas via retledningssystemet - det ger en regelbunden hjärtrytm som regleras utifrån kroppens behov, och förmakens kontraktioner koordineras med kammarens, vilket ger effektivare pumpfunktion.
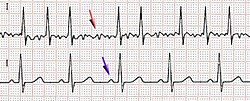
Vid förmaksflimmer är den elektriska aktiviteten i förmaken oordnad, förmaken kontraheras inte effektivt och bidrar inte till hjärtats pumpfunktion. Blodflödet i förmaket, framför allt förmaksörat, kan stagnera och därför ökar risken för proppbildning vilket kan leda till bl.a. stroke. Strokerisken är den allvarligaste följden av förmaksflimmer. Den ojämna hjärtrytmen vid flimmer kan vara nog så skrämmande men medför vanligtvis inga direkta konsekvenser.[7]
Symtom[redigera | redigera wikitext]
Symtomen på hjärtflimmer varierar stort mellan individer. Vissa märker ingenting, s.k. tyst förmaksflimmer, medan flimret kan leda till svimning hos andra. Vanliga symtom är palpitationer, andnöd och nedsatt prestationsförmåga. Vid pulsmätning känns förmaksflimret igen på att slagen är oregelbundna och hastiga. Den som har förmaksflimmer får snabbt högre arbetspuls vid ansträngning, vilket tar ner orken och gör personen andfådd snabbt.[8]
Hos yngre personer kommer ofta flimret attackvis. Äldre har ofta kroniskt flimmer.[9]
Diagnostik[redigera | redigera wikitext]
Diagnosen ställs med EKG som vid förmaksflimmer visar helt oregelbundna RR-intervall (som tecken på ojämn hjärtfrekvens) och total avsaknad av P-vågor (som tecken på okoordinerade förmak)[2]. Dessa tecken bör pågå i minst 30 sekunder för att diagnosen ska kunna ställas[2]. Ett normalt EKG kan dock inte utesluta förmaksflimmer eftersom det kan förekomma till och från och därför kanske inte pågår just när EKG:t tas[10]. Det finns därför idag flera typer av bärbara EKG-apparater som antingen registrerar EKG kontinuerligt under en längre period (så kallat Holter-EKG eller långtids-EKG) eller som registrerar EKG vid förutbestämda händelser eller när man upplever symtom (så kallat händelse-EKG)[11][12]. På senare år har dessutom den tekniska utvecklingen lett till att EKG-mätare byggts in i saker som man ofta bär med sig, så som smartphone-fodral och smarta klockor, för att göra EKG-mätningar ännu mer lättillgängliga, men än så länge har dessa tekniker inte utvärderats tillräckligt[13].
Klassificering[redigera | redigera wikitext]
| Kategori | Definition |
|---|---|
| Först upptäckt | förmaksflimmer som inte tidigare diagnostiserats |
| Paroxysmalt/attackvist | återkommande episoder som upphör spontant, oftast inom 48 timmar men kan pågå upp till sju dygn |
| Persisterande | episoder som varar i mer än sju dygn |
| Långvarigt persisterande | ihållande förmaksflimmer som varar i mer än ett år där rytmkontroll valts som behandlingsstrategi |
| Permanent/kroniskt | förmaksflimmer som accepterats av patienten och där frekvenskontroll valts som behandlingsstrategi |
Förmaksflimmer kan klassificeras på flera olika sätt. Den vanligaste klassifikationen baseras på vilket mönster flimmerepisoderna har och innehåller fem olika kategorier[2]. Till den första kategorin hör alla som först diagnostiseras med förmaksflimmer, oavsett vilka symtom som finns eller hur allvarliga symtomen är. Dessa personer kan ha haft oupptäckt förmaksflimmer tidigare. Om den första upptäckta episoden går över spontant eller upphävs genom farmakologisk eller elektrisk konvertering inom sju dygn klassificeras det som paroxysmalt eller attackvist förmakslimmer. Om flimret pågår i mer än sju dygn klassificeras det som persisterande förmaksflimmer, även om det sedan upphävs genom konvertering. Pågår förmaksflimret kontinuerligt i mer än ett år kallas det för långvarigt persisterande om man fortfarande försöker behandla det med rytmkontroll, eller permanent om man accepterat det och istället valt frekvenskontroll som behandlingsstrategi.
I de flesta fall uppstår förmaksflimmer som paroxysmalt och övergår sedan successivt till persisterande och vidare till permanent[14]. Den här övergången sker oftast snabbare hos äldre människor än hos yngre[14].
I vardagligt tal brukar man oftast bara skilja på attackvist förmaksflimmer, då det går över av sig självt, och kroniskt förmaksflimmer, då det sitter i[15].
Traditionellt sett har termen "ensamt förmaksflimmer" (eng. lone atrial fibrillation) använts för att beskriva förmaksflimmer som uppstått utan någon bakomliggande hjärtsjukdom, men i takt med att förståelsen för uppkomsten av förmaksflimmer har förbättrats och diagnostiken har förfinats har denna term blivit allt mer oanvändbar, och idag är rekommendationen att termen bör undvikas[16].
Behandling[redigera | redigera wikitext]
| Ledning | ||
Sinusrytm  | Förmaksflimmer  | |
Det finns framtaget ett bedömningssystem, CHADS2[17], för att utröna om en patient skall ha någon medicinering för att minimera strokerisken. Dessvärre så följs riktlinjerna inte fullt ut[18] med resultatet att patienten utsätts för en mångfaldigt större risk för stroke.
Risken för blodpropp behandlas med antikoaguleringsmedel såsom Waran. Medicinering med en hjärtselektiv beta-blockerare, beta1-selektiv brukar vara den första åtgärden. Beta-blockad kan i någon mån minska risken för att flimmer uppstår, men den främsta fördelen är att den tar ner hjärtfrekensen vid en flimmerattack, vilket medför att hjärtats syreförbrukning minskar. I och med att förmaket inte ger någon "turbo-laddning" till kammaren så minskar hjärtats effektivitet vid högre hjärtfrekenser. Belastningen på hjärtat blir också mindre genom den indirekta blockaden av kalciumjoners passage genom cellmembranen, vilket bromsar skadliga förändringar såsom förstoring av kamrarna, läckage i mitralisklaffen, etc. Det finns ett antal olika läkemedel som mer direkt påvekar flimrandet såsom, Tambocor, Sotatol, Durbis eller Cordarone. Den sistnämnda har de bästa resultaten avseende reduktion av flimmer, men har också de svåraste biverkningarna, dvs jodförgiftning av lungorna vid långvarigt bruk. Den bästa behandlingsformen för att direkt, oftast temporärt, stoppa flimret är s.k. elkonvertering (eller defibrillering).[19] Elstöten nollställer alla hjärtmuskelceller i deras aktivitetsfas och de kan börja arbeta synkront igen med impulser från sinusknutan. Avsikten med anti-arytmi medicinering är att öka tiden för hjärtcykeln och på så viss förhindra inverkan av impulser från andra ställen än sinusknutan.[20] Under återhämtningstiden är muskelcellerna opåverkbara av felaktiga impulser från t.ex. lungvenerna och blir aktiva först när impulsen kommer från sinusknutan. Skälet att flimmer uppstår är inte att det finns andra ställen än sinusknutan som ger impulser, utan att återhämtningstiden för muskelcellerna varierar inte med hjärtfrekvensen i vissa regioner av förmaket.[21] Vid låg hjärtfrekvens blir återhämtningstiden för kort och spärrar inte längre ut impulser som inte kommer från sinusknutan. Degenereringen ökar med stigande ålder, så att förmaksflimmer är mer vanligt för äldre patienter.
Förmaksflimmer försvinner sällan av sig självt utan snarare förvärras med allt kortare tid mellan attackerna och längre attacker. De tillfälliga attackerna, paroxymalt flimmer, kan så småningom övergå till kroniskt flimmer. En metod som kallas kateterablation används alltmer för att eliminera flimret. Från ljumsken förs katetrar in i hjärtat. Där isoleras lungvenerna elektriskt från vänster förmak genom upphettning med RF-energi eller frysning av vävnaden kring lungvensöppningarna, så att ärrbildning sker och på så vis förhindras spridning av impulser ner genom förmaket. Även andra ställen i förmaken kan bli föremål för samma behandling, men då är det oftast fråga om kroniskt förmaksflimmer. Ablationen tar mellan 2 och 7 timmar. Patienten är vaken men upplever sällan smärta eftersom smärtlindring ges. Patienten kan oftast lämna sjukhuset dagen efter ablationen och börja arbeta ganska omgående. Inte sällan krävs dock mer än en ablation för att patienten skall bli flimmerfri. En expertgrupp bestående av amerikanska och europeiska läkare har utarbetat riktlinjer för ablation av förmaksflimmer.[22]
I Sverige granskades kateterburen ablation av myndigheten Statens beredning för medicinsk utvärdering, SBU, år 2010. [23] SBU konstaterade att personer som har uttalade symtom på förmaksflimmer och som inte blivit bättre av läkemedel kan ha nytta av ingreppet, som även förbättrar livskvaliteten. Metoden verkar ge bättre effekt vid anfall av flimmer än vid ihållande arytmi. De patienter som får återfall i förmaksflimmer kan ofta behandlas på nytt. Men SBU framhåller också att metoden i vissa fall också kan leda till skador, och allvarliga biverkningar drabbar 4–5 procent av patienterna. Biverkningar av läkemedel är visserligen ännu vanligare men de är sällan lika allvarliga. För- och nackdelar måste vägas mot varandra i det enskilda fallet, och SBU framhåller att patienten måste få allsidig och objektiv information om både tänkbar nytta och risk med ablation.
Sista utvägen vad gäller förmaksflimmer har varit, och är i någon mån fortfarande för kroniskt flimmer, en maze-operation. Då öppnas bröstkorgen, hjärtat stannas och cirkulationen upprätthålls med hjärt- lungmaskin och man bränner eller fryser in ett mönster på förmaket som skall tvinga de elektriska pulserna att ta en viss väg (eng. maze = labyrint). Det s.k. förmaksörat (left appendage) opereras bort för att förhindra framtida proppbildning. Maze-operation är som alla open-heart-operationer ett stort ingrepp. Man ligger kvar på sjukhuset åtminstone en vecka och är tillbaka i arbete först efter flera månader.
Som nämnts ovan är det långt ifrån alla som känner av sitt förmaksflimmer. Nya stora studier[24] visar att mortaliteten är densamma oavsett om man återställer sinusrytmen eller bara ger frekvensreglerande medel och antikoagulantia. Dessutom har rytmreglerande läkemedel mer biverkningar - således, om en person har ett flimmer men inte lider av det, kan behandling vara att inte konvertera patienten, utan bara skydda från tromber m.ha antikoagulantia och att hindra hjärtats kammare från att slå för snabbt m.ha frekvensreglerande medel, till exempel betablockerare. Denna passiva syn på behandling håller på att ändras, då sjukvården numera har blivit mycket bättre på att behandla förmaksflimmer med kateterablation. Upp till 90% av de patienter som har paroxymalt flimmer kan bli botade.[25] Motsvarande siffra för patienter med kroniskt flimmer ligger på 50%. Siffrorna avser väletablerade kliniker utomlands med stor erfarenhet av ablationer. Eftersom paroxysmalt flimmer i många fall övergår till kroniskt flimmer efter ett tag, så har patienten mycket att tjäna på en ablation. Det gäller speciellt som långvarigt kronisk flimmer kan leda till hjärtsvikt. Dessutom innebär antikoaguleringbehandling med till exempel Waran inget fullständigt skydd mot proppbildning. En annan nackdel är de biverkningar och risker som långvarigt bruk av läkemedel medför.[26]
På grund av kapacitetsbrist är köerna i Sverige för ablation ibland upp till ett år men det finns kliniker som har betydligt kortare väntetid (< 3 månader) och som även använder den senaste ablationstekniken som bland annat innebär att ablationen utförs med robotliknande teknik [1]. Enligt lagen om Vårdgaranti har alla svenska medborgare rätt att begära vård i annat landsting om det egna landstiget inte kan erbjuda vård inom tre månader.
Referenser[redigera | redigera wikitext]
- ^ [a b] Chugh SS, Havmoeller R, Narayanan K, Singh D, Rienstra M, Benjamin EJ, Gillum RF, Kim YH, McAnulty JH Jr, Zheng ZJ, Forouzanfar MH, Naghavi M, Mensah GA, Ezzati M, Murray CJ (2014). ”Worldwide epidemiology of atrial fibrillation: a Global Burden of Disease 2010 Study”. Circulation 129 (8): sid. 837-847. doi:.
- ^ [a b c d] Kirchhof P, Benussi S, Kotecha D, Ahlsson A, Atar D, Casadei B, Castella M, Diener HC, Heidbuchel H, Hendriks J, Hindricks G, Manolis AS, Oldgren J, Popescu BA, Schotten U, Van Putte B, Vardas P (2016). ”2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS: The Task Force for the management of atrial fibrillation of the European Society of Cardiology (ESC) - Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC - Endorsed by the European Stroke Organisation (ESO)”. European Heart Journal. doi:.
- ^ [a b c] Friberg L, Bergfeldt L (2013). ”Atrial fibrillation prevalence revisited”. Journal of internal medicine 274 (5): sid. 461-468. doi:.
- ^ [a b] Gerhard Hindricks, Tatjana Potpara, Nikolaos Dagres, Elena Arbelo, Jeroen J Bax, Carina Blomström-Lundqvist, Giuseppe Boriani, Manuel Castella, Gheorghe-Andrei Dan, Polychronis E Dilaveris, Laurent Fauchier, Gerasimos Filippatos, Jonathan M Kalman, Mark La Meir, Deirdre A Lane, Jean-Pierre Lebeau, Maddalena Lettino, Gregory Y H Lip, Fausto J Pinto, G Neil Thomas, Marco Valgimigli, Isabelle C Van Gelder, Bart P Van Putte, Caroline L Watkins, ESC Scientific Document Group (1 February 2021). ”2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Association for Cardio-Thoracic Surgery (EACTS): The Task Force for the diagnosis and management of atrial fibrillation of the European Society of Cardiology (ESC) Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC”. European Heart Journal. https://doi.org/10.1093/eurheartj/ehaa612.
- ^ ”Atrial Fibrillation”. CDC - centers for disease control and prevention. https://www.cdc.gov/heartdisease/atrial_fibrillation.htm. Läst 17 mars 2021.
- ^ Zacharias Mandalenakis, Annika Rosengren, Georg Lappas, Peter Eriksson, Thomas Gilljam, Per-Olof Hansson, Kristofer Skoglund, Maria Fedchenko, and Mikael Dellborg (1 Nov 2017). ”Atrial Fibrillation Burden in Young Patients With Congenital Heart Disease”. Circulation. https://doi.org/10.1161/CIRCULATIONAHA.117.029590.
- ^ clevelandclinic.org
- ^ Läkemedelsboken 2011-2012. Carina Blomström Lundqvist et al, Hjärtrytmrubbningar, s. 314
- ^ http://www.hjart-lungfonden.se/Sjukdomar/Hjartsjukdomar/Hjartrytmrubbningar/Symptom-hjartrytmrubbningar/
- ^ Kirchhof P, Bax J, Blomstrom-Lundquist C, Calkins H, Camm AJ, Cappato R, Cosio F, Crijns H, Diener HC, Goette A, Israel CW, Kuck KH, Lip GY, Nattel S, Page RL, Ravens U, Schotten U, Steinbeck G, Vardas P, Waldo A, Wegscheider K, Willems S, Breithardt G (2009). ”Early and comprehensive management of atrial fibrillation: executive summary of the proceedings from the 2nd AFNET-EHRA consensus conference 'research perspectives in AF'”. European Heart Journal 30 (24): sid. 2969-2980. doi:.
- ^ Romero I (2013). ”Ambulatory electrocardiology”. Cardiology in Review 21 (5): sid. 239-248. doi:.
- ^ Hörnsten, Rolf. ”EKG-tolkning och specialmetoder”. Vårdhandboken. Sveriges landsting och regioner. http://www.vardhandboken.se/Texter/EKG/EKG-tolkning-coh-specialmetoder/. Läst 6 november 2016.
- ^ Quinn FR, Gladstone D (2014). ”Screening for undiagnosed atrial fibrillation in the community”. Current Opinion in Cardiology 29 (1): sid. 28-35. doi:.
- ^ [a b] Nattel S, Guasch E, Savelieva I, Cosio FG, Valverde I, Halperin JL, Conroy JM, Al-Khatib SM, Hess PL, Kirchhof P, De Bono J, Lip GY, Banerjee A, Ruskin J, Blendea D, Camm AJ (2014). ”Early management of atrial fibrillation to prevent cardiovascular complications”. European Heart Journal 35 (22): sid. 1448-1456. doi:.
- ^ Frick, Mats. ”Förmaksflimmer, kroniskt”. 1177 Vårdguiden. http://www.1177.se/Stockholm/Fakta-och-rad/Sjukdomar/Formaksflimmer-kroniskt/. Läst 24 november 2016.
- ^ Wyse DG, Van Gelder IC, Ellinor PT, Go AS, Kalman JM, Narayan SM, Nattel S, Schotten U, Rienstra M (2014). ”Lone atrial fibrillation: does it exist?”. Journal of the American College of Cardiology 63 (17): sid. 1715–1723. doi:.
- ^ http://www.lio.se/templates/LioDoc.aspx?id=33019[död länk]
- ^ http://www.riks-stroke.org/content/analyser/Rapport06.pdf[död länk]
- ^ http://eurheartj.oxfordjournals.org/cgi/content/full/27/18/2201
- ^ http://my.clevelandclinic.org/heart/services/tests/procedures/cversion.aspx
- ^ ”Arkiverade kopian”. Arkiverad från originalet den 24 juni 2009. https://web.archive.org/web/20090624170025/http://my.clevelandclinic.org/heart/atrial_fibrillation/AFresearch.aspx. Läst 1 juni 2009.
- ^ ”Arkiverade kopian”. Arkiverad från originalet den 15 februari 2010. https://web.archive.org/web/20100215174910/http://www.hrsonline.org/News/Media/press-releases/upload/HR-and-Euro-Copy-for-Print.pdf. Läst 1 juni 2009.
- ^ http://www.sbu.se/201006
- ^ AFFIRM och PIAF, sammanslagen utvärdering på Cochrane
- ^ http://circ.ahajournals.org/cgi/content/short/CIRCULATIONAHA.108.772582v1
- ^ ”Arkiverade kopian”. Arkiverad från originalet den 23 oktober 2016. https://web.archive.org/web/20161023203845/http://ltarkiv.lakartidningen.se/2008/temp/pda35526.pdf#. Läst 1 juni 2009.
Externa länkar[redigera | redigera wikitext]
| ||||||||||||||


 French
French Deutsch
Deutsch