Acné — Wikipédia
| Causes | Variation génétique (en) |
|---|---|
| Symptômes | Pimple (en) |
| Traitement | Isotrétinoïne |
|---|---|
| Médicament | Noréthistérone, oxytétracycline, hexachlorophène, acide salicylique, minocycline, tazarotène, isotrétinoïne, adapalène, érythromycine, tétracycline, desogestrel (en), déméclocycline, acide azélaïque, clindamycine, meclocycline sulfosalicylate (d), peroxyde de benzoyle, hydrochlorothiazide / spironolactone (d), sulfamethoxazole / trimethoprim (d), doxycycline, dapsone, tazarotène, dapsone et trétinoïne |
| Spécialité | Dermatologie et médecine générale |
| CISP-2 | S96 |
|---|---|
| CIM-10 | L70.0 |
| CIM-9 | 706.1 |
| OMIM | 604324 |
| DiseasesDB | 10765 |
| MedlinePlus | 000873 |
| eMedicine | 1069804 |
| MeSH | D000152 |
| Patient UK | Acne-vulgaris |
L'acné est une maladie dermatologique courante et chronique du système pilosébacé (qui comprend le follicule pileux, la tige pilaire et la glande sébacée sécrétant le sébum, à la racine du poil). C'est une maladie inflammatoire de la peau dans laquelle les glandes sébacées jouent un rôle clé.
Elle survient généralement à l’adolescence et est liée à l’hypersécrétion de sébum (hyperséborrhée) et à des anomalies de kératinisation aboutissant à l'obstruction du canal excréteur du follicule pilosébacé, et à la formation de comédons.
Ces lésions, dites « rétentionnelles », peuvent se compliquer d'une inflammation, causée par une bactérie anaérobie de la flore cutanée, Cutibacterium acnes, qui prolifère dans le sébum. Cette maladie souvent chronique est considérée comme nécessitant un traitement d'induction puis un suivi, avec un éventuel traitement d’entretien[1].
Dans la plupart des pays, 80 % des gens subissent l'acné au moins une fois dans leur vie[1]. Elle est modérée à sévère dans 20 % des cas. Elle semble être en augmentation chez l'adulte (pour les deux sexes ; environ 40 % des adultes la subissaient épisodiquement au début des années 2000)[1]. Comme c'est une maladie courante et jugée bénigne (dans la plupart des cas), le sujet acnéique consulte rarement (une personne sur deux en moyenne au début du XXIe siècle) et seuls 50 % des jeunes déclarant une acné sévère se traitent[1]. L'antibiorésistance à 3 ou 4 familles d'antibiotiques est de plus en plus fréquente, dans des pays très variés[2].
Étymologie[modifier | modifier le code]
Le mot « acné », emprunté à l'anglais, est une forme erronée du mot grec ακμή (akmế), qui signifie « pointe », « sommet », qui a été transformé par une erreur de copiste en akne (Aestius). Il a été employé alors pour définir les points noirs et autres granules de peau.
Épidémiologie[modifier | modifier le code]
L'acné est le plus souvent primitive et commence généralement à la puberté ; elle marque l'adolescence d'environ 80 % des gens, toutes ethnies confondues, mais son incidence est en fait variable, la gêne occasionnée étant inconstante et les consultations loin d'être systématiques. De plus, la définition de l'acné en tant que maladie est discutée (à partir de combien de boutons ?).
Bien que touchant tous les groupes ethniques, l'acné ne semble pas affecter les populations non occidentalisées de la Papouasie-Nouvelle-Guinée et du Paraguay[3].
L'acné touche principalement les adolescents, de façon plus ou moins sévère, et plus rarement les nourrissons. En général, elle cesse spontanément à la fin de l'adolescence. Elle peut persister chez l'adulte, plus souvent chez la femme[4], chez laquelle l'acné semble en augmentation dans les années 2000 pour des raisons encore mal comprises (le stress ou une perturbation hormonale ont été suggérés mais sans preuves claires selon l'anatomiste Gabriel Djafari, qui évoque un possible biais de consultation).
Chez la femme, l'acné est alors inflammatoire, chronique et récidivante, et concerne plutôt le bas du visage. Elle impose une adaptation de la contraception et son traitement passe souvent par l'administration d'isotrétinoïne[5]. Ce médicament ne doit absolument pas être pris en cas de grossesse. L'ANSM s'inquiète : « le nombre de grossesses, chez des femmes traitées exposant les enfants à naître à des risques de malformations graves, reste élevé (environ 175 grossesses chaque année). Des troubles psychiatriques continuent également d'être rapportés avec ces médicaments[6]. »
Il ne faut pas confondre l'acné avec la chloracné qui correspond à des manifestations cutanées après intoxication par des produits chimiques chlorés comme les dioxines.
Causes[modifier | modifier le code]

En l'état actuel des connaissances il n'y a pas de certitude sur les causes premières de l'acné ; la responsabilité du facteur génétique ou du stress font l'objet de controverses scientifiques ; l’hygiène, l’environnement, l’alimentation et la qualité de vie, à des degrés divers peuvent influer plus ou moins directement sur l’apparition et/ou la gravité des symptômes cutanés. La multiplication de la bactérie Cutibacterium acnes est indispensable au développement.
Un facteur génétique a été avancé[7],[8].
Les facteurs hormonaux sont également prépondérants : plus fréquents chez les jeunes, avec une relative exacerbation chez la femme durant les menstruations[9]. L'acné apparaît typiquement pendant la durée de la puberté, scène de grands bouleversements hormonaux.
Des altérations de la composition en acides gras du sébum sont constatées lors des crises d'acné (causes et/ou conséquences ?), ainsi que des interactions avec des neuropeptides, une hyperkératinisation folliculaire, conjointement à une inflammation et à des dysfonctionnements de l'immunité (à la fois l'immunité innée et l'immunité adaptative).
Le stress est considéré comme un facteur aggravant[10] ainsi que le tabagisme[11].
Le bronzage épaissit la peau, et aggrave l'acné, malgré une amélioration transitoire en début d'exposition (due à l'effet bactéricide des rayonnements UV et à la couleur du bronzage qui diminue l'apparence des lésions). De même, l'exposition permanente à un milieu chaud et humide favorise l'éruption (« acné tropicale »)[12].
Les cosmétiques, notamment gras ou huileux, peuvent également contribuer à boucher les pores et à donner des boutons, points noirs ou microkystes.
L'exposition à certains polluants[13], notamment ceux chlorés semble être un facteur de risque ; la catastrophe de Seveso a eu parmi ses conséquences de déclencher une épidémie d'acné chez la population touchée par les dioxines. Certains pesticides, peut-être en raison de leur caractère de perturbateur endocrinien, semblent capables de déclencher des épisodes d'acné dite « chlorique » ou chloracné. Certains médicaments favorisent également l'acné : antiépileptiques, géfitinib (anticancéreux)[14], stéroïdes anabolisants[15], certains corticoïdes et antidépresseurs.
Parasites[modifier | modifier le code]
Selon certains chercheurs, la présence d'acné serait liée à la présence d'un arthropode localisé dans la peau dénommé Demodex folliculorum qui vit en symbiose avec une ou plusieurs bactéries présentes dans les boutons. Un traitement combinant un antibiotique et un antiparasitaire pourrait donner de l’espoir aux personnes porteuses de ce type d'affection[16].
Alimentation[modifier | modifier le code]
D'après une revue systématique de 2015[17], l'acné serait étroitement liée à l'alimentation de type occidental, et en particulier aux glucides à indice glycémique élevé[18], au lait et produits laitiers[19],[20], et aux graisses saturées (y compris les acides gras trans) et acides gras pauvres en oméga 3.
Ces produits sont soupçonnés d'agir par le biais de l'hormone IGF-1 qui stimule entre autres la synthèse d'androgènes et la prolifération des cellules des glandes sébacées[21]. Le cacao serait aussi en cause[22].
L'efficacité du traitement par la vitamine B5 pourrait laisser penser que l'une des causes de l'acné soit une carence en vitamine B5 entraînant une déficience en coenzyme A, essentielle à l'activation de la dégradation des acides gras par la β-oxydation [23].
Physiopathologie[modifier | modifier le code]
L'acné est une maladie de la peau et plus précisément des follicules pilosébacés. Lors de cette affection, le canal pilaire se retrouve obstrué par du sebum et des cellules mortes, entraînant diverses lésions consécutives à la rétention du sébum, à l'inflammation ou à l'infection des follicules pilosébacés.
Hyperséborrhée[modifier | modifier le code]
C'est une production excessive de sébum, d'origine hormonale, qui confère un aspect luisant à la peau.
Le sébum sert à protéger la peau des agressions extérieures, en formant un mince film lipidique à sa surface. Lors de la puberté, la brutale augmentation du taux des hormones circulantes (testostérone en particulier) provoque un excès d'activité des glandes pilosébacées (via une enzyme : la 5-alpha réductase).
Obstruction des follicules[modifier | modifier le code]
La prolifération chaotique des cellules favorise la surproduction de sébum et sa rétention d'où la multiplication des points blancs. L'épaississement de la partie externe de la glande peut entraîner aussi l'inflammation des follicules pileux. Cette obstruction d'une glande remplie d'un excès de sébum entraîne l'apparition d'un comédon, qui en se kératinisant et en s'oxydant va devenir un point noir.
Prolifération d'une bactérie[modifier | modifier le code]
Cutibacterium acnes (anciennement Propionibacterium acnes) est une bactérie qui vit normalement chez tout le monde, dans les follicules. Elle ne provoque pas d'infection, mais aggrave l'inflammation du follicule lorsqu’il y a un excès de sébum, à l'origine des boutons rouges.
Formes typiques[modifier | modifier le code]
On recherche les lésions suivantes, souvent associées, de gravité et d'étendue variables. Les régions les plus fréquentes sont le visage (dermatose faciale), le cou, le décolleté, les épaules, le dos, correspondant aux endroits à plus grande densité de follicules pilosébacés[14] :
- hyperséborrhée (peau grasse) ;
- comédons et point noirs ;
- papules : les papules sont des surélévations de la peau, inflammatoires (rouges, chaudes, tuméfiées, douloureuses parfois), qui font suite à un comédon (= microkyste), de moins de 5 mm de diamètre. Elles disparaissent toutes seules, ou donnent une pustule ;
- pustules : elles contiennent un contenu jaune purulent ;
- nodules : les nodules sont des lésions inflammatoires profondes, de plus de 5 mm de diamètre. Elles finissent par se rompre et laissent une cicatrice sur la peau.
Conséquences sociopsychologiques[modifier | modifier le code]
Pour l'adolescent comme pour l'adulte[24], le plus souvent le problème n'est pas tant dermatologique que sociopsychologique : l'acné a des conséquences sur la perception de soi par le sujet atteint, avec très souvent des conséquences sur la vie sociale, le stress, l'estime de soi[25], la confiance en soi et donc sur la qualité de vie[26]. L'importance de ces effets, souvent mesuré au moyen de questionnaires[27], n'a fréquemment pas de lien avec la gravité des lésions : il n'existe qu'une faible corrélation entre l'importance de l'atteinte dermatologique et ses conséquences psychologiques scientifiquement évaluées ou déclarées[28]. Chez certains l'acné peut contribuer à une dépression ou à une phobie sociale.
Une directive (directive S3) du Forum européen de dermatologie pour le traitement de l'acné a recommandé que la qualité de vie du patient soit évaluée au moment du diagnostic, puis mieux prise en compte par le traitement de gestion de l'acné[29]. Un groupe de travail[30] a documenté l'utilisation d'instruments de mesure de la qualité de vie de patients acnéiques, la validation de ces outils, et leurs objectifs, leurs limites (utilisations inadéquates...) et a produit des recommandations générales[29].
Pronostic de sévérité[modifier | modifier le code]
En 2010, les facteurs reconnus comme annonçant une acné plus sévère sont :
- l’hyper séborrhée[1] ;
- l'apparition précoce de l'acné (pré pubertaire) ou au contraire tardive (après l'âge de 17 ans)[1] ;
- une acné s'étendant au dos ; le stress (chez les deux sexes)[1] ;
- un contexte d'acné familiale[1]. L'impact du tabagisme et de l'alimentation sont encore discutés en tant que cause[1].
Classifications et formes particulières[modifier | modifier le code]
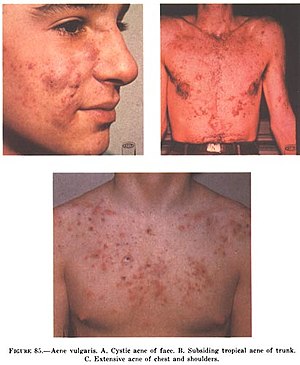
Des classifications ont été proposées, basées sur le comptage des lésions, leur localisation, via des méthodes photographiques parfois, mais il n’y a pas de consensus sur les critères de classement, ce qui a rendu difficile la comparaison d'essais cliniques contrôlés randomisés relatifs à l'évaluation de traitements médicaux ou préventifs.
Acné nodulokystique[modifier | modifier le code]
Elle associe toutes les lésions, avec des pustules en grand nombre, des cicatrices, atteignant le tronc, le dos, les fesses et parfois le dessus des grandes lèvres chez la femme.
Acné conglobata[modifier | modifier le code]
Acné très grave, profuse, de durée prolongée. Touche préférentiellement l'homme. On distingue les lésions élémentaires, associées à des abcès, des fistules, des cicatrices creusantes ou en relief (cicatrice chéloïdienne). Elle entraîne un handicap social majeur et doit être traitée vite et efficacement.
Autres formes[modifier | modifier le code]
- Acné de l'enfant : néonatale (acne neonatorum), infantile ou prébubertaire
- Acné juvénile (en période pubertaire)
- Acné causée par les médicaments (œstroprogestatifs, corticostéroïdes, anti-épileptiques, androgènes, lithium, antituberculeux, vitamine B12, halogènes, médicaments immunosuppresseurs…)
- Acné exogène : rôle prépondérant d'un contact prolongé avec des huiles minérales (garagistes, mécaniciens, fraiseurs...) avec des lésions des cuisses et bras, mais aussi aux cosmétiques (crèmes hydratantes content des huiles végétales, poudre de pigments...) localisée aux visages pour cette dernière.
- Acné secondaire à une maladie générale (maladie hormonale, syndrome de Stein-Leventhal, hirsutisme…)
- Acné causée par une rosacée (couperose)
- Acné excoriée : forme majoritairement féminine, causée par une manipulation excessive de la peau. Un contingent psychologie ou psychiatrique est parfois retrouvé.
Prévention[modifier | modifier le code]
Elle porte sur les facteurs de risque modifiables (ex : maladies systémiques sous-jacentes) et le mode de vie. Diverses recommandations sont périodiquement publiées, mais pas toujours basées sur des preuves incontestables[31].
Les traitements longs et parfois complexes sont souvent mal observés par les patients[31]. Ils doivent être respectés pour éviter les risques de rechute[32] et d'antibiorésistance. La recherche d'alternatives à l'antibiothérapie seule est maintenant recommandée[31].
Traitement[modifier | modifier le code]
L'acné est une affection très souvent bénigne évoluant généralement vers la disparition spontanée en quelques années. Mais son impact sociopsychologique et le risque possible de cicatrices (dans les formes graves) conduisent à souvent médicalement traiter l'acné.
Des recommandations sont périodiquement publiées et mises à jour pour la prise en charge de l'acné, dont par l'Académie américaine de dermatologie en 2003[33] puis en 2007[34]. Le niveau de preuve reste cependant faible, avec des conflits d'intérêts non négligeables parmi les experts[14].
Il est suggéré de réduire l'apport alimentaire total en énergie (glucides hyperglycémiques (sucres et amidon) notamment), en protéines laitières et protéines riches en leucine (principalement fournies par la viande et les produits laitiers). L'augmentation de la consommation de légumes et de fruits pourrait avoir un effet bénéfique[35].
Un nettoyage approprié et fréquent de la peau est souvent recommandé, bien que sans effets prouvés de façon convaincante[36], l'hygiène étant probablement plus efficace pour limiter la surinfection de l'acné que pour la réduire[36]. Des études montrent que trop de soins du visage peuvent au contraire irriter la peau et exacerber l'acné[36]. Divers savons et shampoings d'usage courant, appliqués en laboratoire à la peau du lapin, ont montré un effet comédogène[37].
Des traitements médicamenteux existent, et tous doivent être poursuivis plusieurs mois, voire plusieurs années, leurs effets étant toujours modestes à court terme[14].
- Les pommades et crèmes médicales sont essentiellement à base de peroxyde de benzoyle (souvent disponibles en parapharmacie sans prescription médicale et au moins aussi efficaces que les antibiotiques[38] et semblent plus actifs que les rétinoïdes locaux dans les formes inflammatoires[39]. Le peroxyde de benzoyle peut être irritant à des concentrations élevées (qui ne sont pas plus efficaces contre l'acné que des concentrations moindres[40].
- des médicaments ciblent les médiateurs de l'inflammation, comme la nicotinamide, une molécule présente naturellement dans de nombreux aliments.
Les rétinoïdes locaux sont efficaces dans les formes inflammatoires[41] et sur les comédons. Ils sont cependant irritants en début de traitement, avec parfois un eczéma (rarement), une photosensibilité. Ils sont tératogènes (malformation possible d'un fœtus avant la naissance) et nécessitent la prise d'un contraceptif chez la femme. - le zinc atténue la sécrétion de sébum.
- Certaines pilules contraceptives ont un effet positif chez les jeunes filles.
- Des antibiotiques ont beaucoup été utilisés contre la bactérie (Cutibacterium acnes), mais leur usage fréquent et long a induit une résistance croissante des microbes de la peau aux antibiotiques (plusieurs pays signalant au début du XXe siècle que plus de 50 % des souches de Cutibacterium acnes sont devenues résistantes aux macrolides topiques et alors toujours multirésistantes à 2, 3 voire 4 antibiotiques : doxycycline tétracycline, érythromycine, clindamycine, ce qui les rend moins efficaces, voire inefficaces dans les pays où ils sont le plus utilisés ; En 2015, Walsh & al. en 2016 considèrent qu'on peut encore utiliser le péroxyde de benzoyle, mais associé à un rétinoïde topique, plutôt qu'un antibiotique topique[2]. Les antibiotiques oraux sont à réserver aux cas d'acné modérée à sévère, et ils doivent toujours associés à un rétinoïde topique ou à une association de rétinoïdes, et ce - si possible - durant plus de 3 mois[2].
Luminothérapie[modifier | modifier le code]
L’exposition à la lumière est utilisée depuis longtemps pour diminuer l’acné[42]. La lumière visible est utilisée pour traiter les acnés légères à modérées, surtout les formes inflammatoires (photothérapie dynamique ou luminothérapie pénétrante); en particulier la lumière verte[43] ou bleue intense (405-420 nm) générée par des lampes fluorescentes construites dans ce but, des ampoules dichroïques, des DEL ou des lasers.
Dans une étude réalisée sur 30 personnes en 2002, cette lumière utilisée deux fois par semaine a entraîné une réduction des lésions d’acné de près de 64 %[44], et s’est montrée encore plus efficace quand elle est utilisée chaque jour.
Le mécanisme semble être qu’une porphyrine (la coproporphyrine III) produite par la bactérie C. acnes génère des radicaux libres lorsqu’elle reçoit des rayons de 420 nm ou un peu moins[45]. Au bout de quelques jours, ces radicaux libres finissent par tuer les bactéries[46]. Comme ces bactéries ne sont pas normalement présentes sur la peau, et qu’il n’y a pas de rayons UV, ce traitement apparaît sans danger, et a été approuvé par la FDA[47],[48]. Il semble cependant que ce traitement par photothérapie soit suivi d'une rechute rapide[49].
Ensuite, la période sans acné peut être plus longue qu’après une antibiothérapie (locale ou générale) et sans risque de contribuer à l'augmentation de l'antibiorésistance. Il n’est pas rare que cette période dure plusieurs mois. Le coût total est similaire à celui de nombreuses autres méthodes (comme le peroxyde de benzoyle, les traitements locaux et autres) après quelque temps d’utilisation[réf. nécessaire].
Combiner plusieurs traitements pourrait renforcer leur efficacité, mais les tests restent rares.
Une revue systématique de 2016 de la librairie Cochrane a évalué 71 études et conclut à l'insuffisance de preuves de bonne qualité pour démontrer l'efficacité des traitements de l'acné à l'aide de lumière rouge ou bleue[50].
Acné papulopustuleuse de sévérité moyenne[modifier | modifier le code]
Peroxyde de benzoyle + antibiothérapie générale (pour lutter contre Cutibacterium acnes) par des cyclines. Les résistances du germe aux antibiotiques sont cependant de plus en plus fréquentes[51].
- Contre-indications des cyclines : grossesse, association à l'isotretinoine, enfant de moins de 8 ans.
- Effets secondaires possibles : photosensibilité, troubles digestifs.
Acné grave ou acné résistante à 3 mois de traitement antibiotique[modifier | modifier le code]
L'isotrétinoïne est une forme acide de vitamine A et un anti-inflammatoire très puissant, inhibiteur de la sécrétion de sébum. Mais il génère des effets secondaires gênants dans plus de 85 % des cas. Il n'est donc utilisé qu'après qu'une cure d'au moins trois mois à l'aide d'antibiotique n'est pas parvenu à significativement réduire les lésions.
L'isotrétinoïne est absolument contrindiquée en cas de grossesse[6].
L'association aux cyclines est contre-indiquée. L'association aux crèmes est inutile. Elle est classiquement donnée sous forme de gélules. Dans certains cas, elle peut être prescrite sous forme de pommade. Son mode d'action n'est pas encore très bien compris des scientifiques qui pensent que l'isotrétinoïne arrête la production de sébum.
L'isotrétinoïne se présente sous divers médicaments (Roaccutane : retiré du marché dans certains pays, Curacné, Procuta, Contracné, etc.).
Le traitement dure entre 4 et 6 mois. Il n'y a pas de rechute chez 80 % des patients, et en cas de rechute, une deuxième cure est envisageable.
Acné chez la femme (non enceinte)[modifier | modifier le code]
S’il n’est pas systématique, l’acné lié aux règles que l’on nomme aussi acné hormonale serait assez fréquent[52]. Un traitement hormonal est possible par acétate de cyprotérone + éthinylestradiol (ce qui correspond à la prescription d'une pilule contraceptive de 5e génération). L'œstrogène diminue la production de sébum ainsi que la sécrétion d'androgènes. Noter que ces pilules de 5e génération ont été suspendues par l'ANSM en 2013 pour être responsables d'embolies cérébrales ou pulmonaires mais elles ont été réintroduites en 2014 comme antiacnéique[53]…
Acné chez le nourrisson[modifier | modifier le code]
Abstention de traitement la plupart du temps, car l'acné est de courte durée (4 à 12 semaines).
Autres traitements[modifier | modifier le code]
Le zinc a révélé une certaine efficacité dans l'acné inflammatoire[54]. Le dapsone[55], la taurine bromamine[56] semblent avoir un intérêt.
La microdermabrasion est un traitement physique.
La vitamine B5 pourrait avoir un certain intérêt[23],[57] de fortes doses de vitamine B5 pouvant améliorer l'acné et réduire la taille des pores. Certains produits commerciaux associent la vitamine B5 à la carnitine pour stimuler la destruction naturelle de l'excès de sébum par la coenzyme A.
La prise en charge psychologique reste un aspect important du traitement lorsque les conséquences sur la qualité de vie sont notables.
Au début du XXe siècle, différentes tentatives de vaccination eurent lieu[58],[59].
Traitements non conventionnels[modifier | modifier le code]
D'autres traitements ont été proposés, avec une efficacité souvent douteuse[60] : Aloe vera, pyridoxine, kampo (médecine traditionnelle japonaise)… L'essence de Melaleuca alternifolia semble être prometteuse[61]. Le laser ou les traitements basés sur la lumière peuvent être efficaces à court terme mais l'évaluation à moyen et long terme est insuffisante[62].
Le Dr Jean Seignalet décrit dans son livre des cas de patients ayant adopté le « régime Seignalet » et ayant obtenu une rémission complète de l'acné[63]. Néanmoins, faute d'études de niveau de preuve suffisant (par exemple, une étude prospective et randomisée) l'éventualité d'une efficacité de ce régime reste inconnue.
Pour atténuer les cicatrices déjà existantes : les crèmes cicatrisantes dans un premier temps, puis les crèmes à effet peeling peuvent avoir un intérêt. Le temps permet en général d'améliorer l'aspect des cicatrices. Dans le cas de cicatrices importantes, il faudrait envisager des méthodes plus lourdes, comme le laser[64].
Le miel[65], le curcuma[66] sont utilisés, avec une efficacité non démontrée.
Alimentation[modifier | modifier le code]
De plus en plus d'études scientifiques[67] s’accordent sur le rôle important de l'alimentation dans la diminution des inflammations et, par effet ricochet, de l’acné. En augmentant la quantité de végétaux dans son alimentation, on peut réduire l’effet des substances acides, ce qui participe à la réduction des inflammations. Les jus de légumes maison[68] sont donc logiquement utilisés comme « traitement non conventionnels » mais leur efficacité n'est pour le moment pas démontrée scientifiquement.
Recherche scientifique récente[modifier | modifier le code]
Un vaccin visant à limiter la réponse du système immunitaire du patient contre la bactérie Cutibacterium acnes, et donc l'inflammation, a été testé avec succès sur les souris[69].
En 2007, une équipe de chercheurs a achevé le séquençage de l'ADN de C. acnes, ce qui pourrait permettre de mettre au point de nouveaux traitements à base de phagothérapie et d'éviter ainsi l'apparition d'antibiorésistances. Des résultats encourageants ont été publiés en 2014 par une équipe sud-coréenne[réf. nécessaire].
En 2017, l'équipe du docteur R. Gallo en Californie s'est intéressé à la microflore commensale de la peau humaine, et a montré qu'en favorisant la croissance d'une souche bactérienne bénéfique, tel le Staphylococcus epidermis, on observait une réduction du nombre de bactéries du type Cutibacterium acnes qui est associé avec un problème d'acné[70].
Notes et références[modifier | modifier le code]
- Dréno B (2010) Données récentes sur l’épidémiologie de l’acné |Recent data on epidemiology of acne |Annales de Dermatologie et de Vénéréologie |Volume 137, Supplement 2, November 2010, Pages S49-S51 |https://doi.org/10.1016/S0151-9638(10)70024-7
- Walsh T.R, Efthimiou J & Dréno B (2016) Systematic review of antibiotic resistance in acne: an increasing topical and oral threat. The Lancet Infectious Diseases, 16(3), e23-e33
- J. K. L. Tan et K. Bhate, « A global perspective on the epidemiology of acne », The British Journal of Dermatology, vol. 172 Suppl 1, , p. 3–12 (ISSN 1365-2133, PMID 25597339, DOI 10.1111/bjd.13462, lire en ligne, consulté le )
- (en) Collier CN, Harper JC, Cafardi JA et al. « The prevalence of acne in adults 20 years and older » J Am Acad Dermatol. 2008;58:56–59
- Revuz J (2010) Acné de la femme adulte - Adult acne in women ; Annales de Dermatologie et de Vénéréologie| Volume 137, Supplement 2, November 2010, Pages S57-S59| https://doi.org/10.1016/S0151-9638(10)70026-0
- Voir le site de l'asnm.
- (en) V Bataille, H Snieder, A J MacGregor, P Sasieni, T D Spector « The Influence of Genetics and Environmental Factors in the Pathogenesis of Acne: A Twin Study of Acne in Women » Journal of Investigative Dermatology (2002) 119, 1317–1322
- (en) Ghodsi SZ, Orawa H, Zouboulis CC « Prevalence, severity, and severity risk factors of acne in high school pupils: a community-based study » J Invest Dermatol. 2009;129:2136–2141
- (en) Stoll S, Shalita AR, Webster GF et al. « The effect of the menstrual cycle on acne » J Am Acad Dermatol. 2001;45:957–960
- (en) Yosipovitch G, Tang M, Dawn AG et al. « Study of psychological stress, sebum production and acne vulgaris in adolescents » Acta Derm Venereol. 2007;87:135–139
- (en) Klaz I, Kochba I, Shohat T, Zarka S, Brenner S. « Severe acne vulgaris and tobacco smoking in young men » J Invest Dermatol. 2006;126:1749–52
- (en) Tucker SB « Occupational tropical acne » Cutis 1983;31:79–81.
- « La pollution atmosphérique aggrave l'acné chez l'adulte, selon une étude », sur Reporterre, .
- (en) Williams HC, Dellavalle RP, Garner S. « Acne vulgaris » Lancet 2012;379:361-372
- (en) Melnik B, Jansen T, Grabbe S, « Abuse of anabolic-androgenic steroids and bodybuilding acne: an underestimated health problem » J Dtsch Dermatol Ges. 2007;5:110–117
- Site lesechos.fr, article de Paul Molga, "La symbiose, nouvelle arme thérapeutique", consulté le 22 avril 2020
- Bodo C Melnik, « Linking diet to acne metabolomics, inflammation, and comedogenesis: an update », Clinical, Cosmetic and Investigational Dermatology, vol. 8, , p. 371–388 (ISSN 1178-7015, PMID 26203267, PMCID PMC4507494, DOI 10.2147/CCID.S69135, lire en ligne, consulté le )
- (en) Thiboutot DM, Strauss JS. « Diet and acne revisited » Arch Dermatol. 2002;138:1591–1592
- (en) Growing evidence suggests possible link between diet and acne, www.aad.org
- (en) Spencer EH, Ferdowsian HR, Barnard ND, « Diet and acne: a review of the evidence », Int J Dermatol, vol. 48, no 4, , p. 339-47. (PMID 19335417, DOI 10.1111/j.1365-4632.2009.04002.x, lire en ligne [html])
- Thais H. Sakuma et Howard I. Maibach, « Oily skin: an overview », Skin Pharmacology and Physiology, vol. 25, no 5, , p. 227–235 (ISSN 1660-5535, PMID 22722766, DOI 10.1159/000338978, lire en ligne, consulté le )
- Caroline Caperton, Samantha Block, Martha Viera et Jonette Keri, « Double-blind, Placebo-controlled Study Assessing the Effect of Chocolate Consumption in Subjects with a History of Acne Vulgaris », The Journal of Clinical and Aesthetic Dermatology, vol. 7, no 5, , p. 19–23 (ISSN 1941-2789, PMID 24847404, PMCID 4025515, lire en ligne, consulté le )
- (en) Yang M, Moclair B, Hatcher V, Kaminetsky J, Capodice J et al., « A randomized, double-blind, placebo-controlled study of a novel pantothenic Acid-based dietary supplement in subjects with mild to moderate facial acne », Dermatol Ther (Heidelb), vol. 4, no 1, , p. 93-101. (PMID 24831048, PMCID PMC4065280, DOI 10.1007/s13555-014-0052-3, lire en ligne [html])
- Lasek RJ, Chren MM (1998). Acne vulgaris and the quality of life of adult dermatology patients. Arch Dermatol ; 134:454–458
- Hosthota A, Bondade S, Basavaraja V (2016). Impact of acne vulgaris on quality of life and self-esteem. Cutis ; 97 : 121 – 124.
- (en) Smithard A, Glazebrook C, Williams HC, « Acne prevalence, knowledge about acne and psychological morbidity in mid-adolescence: a community-based study » Br J Dermatol. 2001;145:274–279
- ex : allon E, Newton JN, Klassen A, Stewart-Brown SL, Ryan TJ, Finlay AY. The quality of life in acne: a comparison with general medical conditions using generic questionnaires. Br J Dermatol 1999;140: 672–676
- (en) Law MP, Chuh AA, Lee A, Molinari N. « Acne prevalence and beyond :acne disability and its predictive factors among Chinese late adolescents in Hong Kong » Clin Exp Dermatol. 2010;35:16–21
- Chernyshov, P. V., Zouboulis, C. C., Tomas‐Aragones, L., Jemec, G. B., Manolache, L., Tzellos, T.... & Bettoli, V. (2018). Quality of life measurement in acne. Position paper of the European Academy of Dermatology and Venereology Task Forces on quality of life and patient oriented outcomes and acne, rosacea and hidradenitis suppurativa. Journal of the European Academy of Dermatology and Venereology, 32(2), 194-208 (plusieurs auteurs ont notifié qu'ils étaient en situations de possibles conflits d'intérêts)
- groupe de travail de l'Académie européenne de dermatologie et de vénéréologie
- Tuchayi, S. M., Makrantonaki, E., Ganceviciene, R., Dessinioti, C., Feldman, S. R., & Zouboulis, C. C. (2015) Acne vulgaris. Nature reviews Disease primers, 1, 15029.
- Tuchayi, S. M., Alexander, T. M., Nadkarni, A., & Feldman, S. R. (2016). Interventions to increase adherence to acne treatment. Patient preference and adherence, 10, 2091.
- (en) Gollnick H, Cunliffe W, Berson D et al. « Management of acne: a report from a Global Alliance to Improve Outcomes in Acne » J Am Acad Dermatol. 2003;49:S1–37
- (en) Strauss JS, Krowchuck DP, Leyden JJ et al. « Guidelines of care for acne vulgaris management » J Am Acad Dermatol. 2007;56:651–663
- Dietary intervention in acne
- (en) Magin P, Pond D, Smith W, Watson A, « A systematic review of the evidence for ‘myths and misconceptions’ in acne management: diet, face-washing and sunlight » Fam Pract. 2004;22:62–70
- (en) Mills O. H., « Acne detergicans », Archives of dermatology, no 111, , p. 65-68 (lire en ligne)
- (en) Ozolins M, Eady E, Avery AJ et al. « Comparison of five antimicrobial regimens for treatment of mild to moderate inflammatory facial acne vulgaris in the community: randomised controlled trial » Lancet 2004;364:2188–2195
- (en) Hughes BR, Norris JF, Cunliffe WJ, « A double-blind evaluation of topical isotretinoin 0·05%, benzoyl peroxide gel 5% and placebo in patients with acne » Clin Exp Dermatol. 1992;17:165–168
- (en) Fakhouri T, Yentzer BA, Feldman SR. « Advancement in benzoyl peroxide-based acne treatment: methods to increase both efficacy and tolerability » J Drugs Dermatol. 2009;8:657–61.
- « Acné inflammatoire », sur soinacne.com.
- Berson, D.S, Boulinguez, S., « Place des traitements à base de lumière dans l'acné », Annales de Dermatologie et de Vénérologie, 137, 2, , p. S72-S75 (lire en ligne
 [PDF])
[PDF]) - Huh, S. Y., Na, J. I., Huh, C. H., & Park, K. C. (2012). The effect of photodynamic therapy using indole-3-acetic acid and green light on acne vulgaris. Annals of dermatology, 24(1), 56-60.
- (en) Kawada A, Aragane Y, Kameyama H, Sangen Y, Tezuka T, « Acne phototherapy with a high-intensity, enhanced, narrow-band, blue light source: an open study and in vitro investigation », J Dermatol Sci, vol. 30, , p. 129–35 (ISSN 0923-1811, DOI 10.1016/S0923-1811(02)00068-3)
- (en) Kjeldstad B, « Photoinactivation of Propionibacterium acnes by near-ultraviolet light », Z Naturforsch [C], vol. 39, , p. 300–2
- (en) Ashkenazi H, Malik Z, Harth Y, Nitzan Y, « Eradication of Propionibacterium acnes by its endogenic porphyrins after illumination with high intensity blue light », FEMS Immunol Med Microbiol, vol. 35, , p. 17–24
- (en) « "New Light Therapy for Acne" (archive) U.S. Food and Drug Administration, FDA Consumer », (Original URL)
- (en) « 510(k) Summary: CureLight's ClearLight Phototherapy Device » [PDF], FDA, Office of Device Regulation, Center for Devices and Radiological Health, (consulté le ).
- F. Ballanger-Desolneux et B. Dreno, Acné. EMC (Elsevier Masson SAS), Pédiatrie - Maladies infectieuses, 4-114-A-10, 2010 Article gratuit. Voir section traitement-traitement physique.
- Barbaric J, Abbott R, Posadzki P, Car M, Gunn LH, Layton AM, Majeed A, Car J, « L'utilisation de la lumière comme traitement de l'acné », sur cochrane.org, (consulté le ).
- (en) Simonart T, Dramaix M. « Treatment of acne with topical antibiotics: lessons from clinical studies » Br J Dermatol. 2005;153:395–403
- « Acné et cycle menstruel | Vitaemed », sur www.vitaemed.com (consulté le ).
- Pr Philippe Even, Pr Bernard Debré, Guide des 4000 médicaments utiles, inutiles ou dangereux, Cherche-midi, 2016, (ISBN 978-2-7491-3378-2), p. 274.
- (en) Acne Research and Study Group, « Multicenter randomized comparative double-blind controlled clinical trial of the safety and efficacy of zinc gluconate versus minocycline hydrochloride in the treatment of inflammatory acne vulgaris - PubMed », Dermatology (Basel, Switzerland), vol. 203, no 2, , p. 135–140 (ISSN 1018-8665, PMID 11586012, DOI 10.1159/000051728, lire en ligne, consulté le ).
- (en) Stotland M, Shalita AR, Kissling RF, Dapsone 5% gel: a review of its efficacy and safety in the treatment of acne vulgaris, Am J Clin Dermatol, 2009;10:221–227
- (en) Marcinkiewicz J, Wojas-Pelc A, Walczewska M et al. Topical taurine bromamine, a new candidate in the treatment of moderate inflammatory acne vulgaris: a pilot study, Eur J Dermatol, 2008;18:433–439
- (en) Leung L, « Pantothenic acid deficiency as the pathogenesis of acne vulgaris », Med Hypotheses, vol. 44, no 6, , p. 490–2 (PMID 7476595, DOI 10.1016/0306-9877(95)90512-X)
- http://www.freepatentsonline.com/4057627.html
- (en) Medical Home Remedies: As Recommended by 19th and 20th century Doctors! sur le site www.doctortreatments.com
- (en) Magin PJ, Adams J, Pond CD, Smith W, « Topical and oral CAM in acne: a review of the empirical evidence and a consideration of its context » Complement Ther Med, 2006;14:62–76
- (en) Enshaieh S, Jooya A, Siadat AH, Iraji F, « The efficacy of 5% topical tea tree oil gel in mild to moderate acne vulgaris: a randomized, double-blind placebo-controlled study » Indian J Dermatol Venereol Leprol, 2007;73:22–25
- (en) Sakamoto FH, Lopes JD, Anderson RR, « Photodynamic therapy for acne vulgaris: a critical review from basics to clinical practice: part I. Acne vulgaris: when and why consider photodynamic therapy? » J Am Acad Dermatol, 2010;63:183–193
- Seignalet, L'Alimentation ou la 3e médecine, 5e édition refondue et augmentée, (ISBN 286839-887-1), page 572.
- (en) Tierney EP, Kouba DJ, Hanke CW, « Review of fractional photothermolysis: treatment indications and efficacy » Dermatol Surg. 2009;35:1145–1161
- « 5 façons de faire un masque au miel pour le visage - J'ai dit oui », sur J'ai dit oui, (consulté le ).
- EDISOFT, « 6 Avantages du curcuma pour une peau impeccable : -- Zeinelle magazine », sur zeinelle.com (consulté le ).
- F Fiedler, G Stangl, E Fiedler et K Taube, « Acne and Nutrition: A Systematic Review », Acta Dermato Venereologica, vol. 97, no 1, , p. 7–9 (ISSN 0001-5555, DOI 10.2340/00015555-2450, lire en ligne, consulté le )
- « Jus Anti Acné - Lutter contre l'acné grâce aux Jus maison », OptiMyself, (lire en ligne, consulté le )
- (en) J. Kim, « Acne vaccines: therapeutic option for the treatment of acne vulgaris? », J Invest Dermatol., vol. 128, no 10, , p. 2353-4. (PMID 18787542, DOI 10.1038/jid.2008.221, lire en ligne)
- (en) The Globe and Mail, Bacteria joins the fight against skin conditions, 29 juin 2017.
Voir aussi[modifier | modifier le code]
Article connexe[modifier | modifier le code]
Liens externes[modifier | modifier le code]
- Société française de dermatologie
- « Traitement de l'acné par voie orale et générale : Argumentaire scientifique » [PDF], sur SFDermato.org, (consulté le )
- « Traitement de l'acné par voie orale et générale : Texte des recommandations » [PDF], sur SFDermato.org, (consulté le )
Guides de bonnes pratiques médicales[modifier | modifier le code]
- (en) Gollnick H, Cunliffe W, Berson D et al. « Management of acne: a report from a Global Alliance to Improve Outcomes in Acne » J Am Acad Dermatol. 2003;49:S1–37
- (en) Strauss JS, Krowchuck DP, Leyden JJ et al. « Guidelines of care for acne vulgaris management » J Am Acad Dermatol. 2007;56:651–663
- (en) Zaenglein, A. L., Pathy, A. L., Schlosser, B. J., Alikhan, A., Baldwin, H. E., Berson, D. S.... & Keri, J. E. (2016). Guidelines of care for the management of acne vulgaris. Journal of the American Academy of Dermatology, 74(5), 945-973.
Bibliographie[modifier | modifier le code]
- Chernyshov, P. V., Zouboulis, C. C., Tomas‐Aragones, L., Jemec, G. B., Manolache, L., Tzellos, T.... & Bettoli, V. (2018). Quality of life measurement in acne. Position paper of the European Academy of Dermatology and Venereology Task Forces on quality of life and patient oriented outcomes and acne, rosacea and hidradenitis suppurativa. Journal of the European Academy of Dermatology and Venereology, 32(2), 194-208 (plusieurs auteurs ont notifié qu'ils étaient en situations de possibles conflits d'intérêts).
- Walsh T.R, Efthimiou J & Dréno B (2016) Systematic review of antibiotic resistance in acne: an increasing topical and oral threat. The Lancet Infectious Diseases, 16(3), e23-e33.


 French
French Deutsch
Deutsch