Enfermedad de tiroides , la enciclopedia libre
| Enfermedad de tiroides | ||
|---|---|---|
 Una ilustración de bocio, un tipo de enfermedad tiroidea | ||
| Especialidad | endocrinología genética médica | |
La enfermedad de la tiroides es una afección médica que afecta la función de la glándula tiroides (el órgano endocrino que se encuentra en la parte frontal del cuello y que produce hormonas tiroideas).[1]
Los síntomas de la enfermedad tiroidea varían según el tipo. Hay cuatro tipos generales: 1) hipotiroidismo (baja función) causado por no tener suficientes hormonas tiroideas; 2) hipertiroidismo (función alta) causado por tener demasiadas hormonas tiroideas; 3) anomalías estructurales, más comúnmente un agrandamiento de la glándula tiroides; y 4) tumores que pueden ser benignos o cancerosos. También es posible tener pruebas anormales de la función tiroidea sin ningún síntoma clínico.
Los síntomas comunes de hipotiroidismo incluyen fatiga, baja energía, aumento de peso, incapacidad para tolerar el frío, frecuencia cardíaca lenta, piel seca y estreñimiento. Los síntomas comunes de hipertiroidismo incluyen irritabilidad, pérdida de peso, latidos cardíacos rápidos, intolerancia al calor, diarrea y agrandamiento de la tiroides. Tanto en el hipotiroidismo como en el hipertiroidismo, puede haber hinchazón de una parte del cuello, que también se conoce como bocio.
El diagnóstico a menudo se puede hacer a través de pruebas de laboratorio. La primera es la hormona estimulante de la tiroides (TSH), que generalmente está por debajo de lo normal en el hipertiroidismo y por encima de lo normal en el hipotiroidismo. La otra prueba de laboratorio útil es la tiroxina no unida a proteínas o T4 libre. Los niveles totales y libres de triyodotironina (T3) se usan con menos frecuencia. También se pueden usar autoanticuerpos antitiroideos, donde los anticuerpos anti-tiroglobulina y anti-peroxidasa elevados se encuentran comúnmente en el hipotiroidismo de la tiroiditis de Hashimoto y los anticuerpos del receptor de TSH se encuentran en el hipertiroidismo causado por la enfermedad de Graves. Procedimientos tales como ultrasonido, biopsia y un estudio de captación de yodo radioactivo también pueden usarse para ayudar en el diagnóstico.
El tratamiento de la enfermedad tiroidea varía según el trastorno. La levotiroxina es la base del tratamiento para las personas con hipotiroidismo, mientras que las personas con hipertiroidismo causado por la enfermedad de Graves pueden tratarse con terapia con yodo, medicamentos antitiroideos o la extirpación quirúrgica de la glándula tiroides. La cirugía de tiroides también se puede realizar para extirpar un nódulo o lóbulo tiroideo para biopsia, o si hay un bocio que es antiestético u obstruye las estructuras cercanas.
El hipotiroidismo afecta al 3-10% de los adultos, con una mayor incidencia en mujeres y ancianos.[2][3][4] Se estima que un tercio de la población mundial vive actualmente en áreas con bajos niveles de yodo en la dieta, lo que hace que la deficiencia de yodo sea la causa más común de hipotiroidismo y bocio endémico. En las regiones de deficiencia severa de yodo, la prevalencia de bocio llega al 80%. En las áreas donde no se encuentra la deficiencia de yodo, el tipo más común de hipotiroidismo es un subtipo autoinmune llamado tiroiditis de Hashimoto, con una prevalencia del 1-2%. En cuanto al hipertiroidismo, la enfermedad de Graves, otra enfermedad autoinmune, es el tipo más común con una prevalencia de 0.5% en hombres y 3% en mujeres. Aunque los nódulos tiroideos son comunes, el cáncer de tiroides es raro. El cáncer de tiroides representa menos del 1% de todos los cánceres en el Reino Unido, aunque es el tumor endocrino más común y representa más del 90% de todos los cánceres de las glándulas endocrinas.
Signos y síntomas[editar]
Los síntomas de la afección varían según el tipo: hipo- vs. hipertiroidismo, que se describen con más detalle a continuación.
Los posibles síntomas de hipotiroidismo son:[5][6]
- Cansancio
- Aumento de peso inexplicable
- Movimiento lento
- Calambres musculares
- Frecuencia cardíaca lenta (bradicardia)
- Sensibilidad a las bajas temperaturas
- Estreñimiento
- Estado de ánimo deprimido
- Dificultad de memoria
Los posibles síntomas de hipertiroidismo son:[7]
- Dificultad para dormir (insomnio)
- Pérdida de peso sin explicación
- Temblores
- Frecuencia cardíaca rápida (taquicardia) o palpitaciones
- Sensibilidad a las altas temperaturas, exceso de sudoración
- Diarrea
- Ansiedad, irritabilidad
Nota: ciertos síntomas y cambios físicos se pueden observar tanto en el hipotiroidismo como en el hipertiroidismo: fatiga, vello fino/adelgazado, irregularidades en el ciclo menstrual, debilidad/dolores musculares (mialgia) y diferentes formas de mixedema.[8][9]
Enfermedades[editar]
Función baja[editar]
El hipotiroidismo es un estado en el que el cuerpo no produce suficientes hormonas tiroideas o no puede responder a las hormonas tiroideas existentes ni utilizarlas adecuadamente. Las principales categorías son:
- Tiroiditis: Una inflamación de la glándula tiroides
- Tiroiditis de Hashimoto
- Tiroiditis de Ord
- Tiroiditis posparto
- Tiroiditis silenciosa
- Tiroiditis aguda
- Tiroiditis de Riedel (la mayoría de los casos no afecta la función tiroidea, pero aproximadamente el 30% de los casos conduce a hipotiroidismo)
- Hipotiroidismo yatrógeno[10]
- Hipotiroidismo postoperatorio
- Hipotiroidismo inducido por medicación o radiación
- Resistencia a la hormona tiroidea
- Síndrome eutiroideo enfermo
- Hipotiroidismo congénito: una deficiencia de la hormona tiroidea desde el nacimiento, que sin tratamiento puede conducir al cretinismo.
Función alta[editar]
El hipertiroidismo es un estado en el cual el cuerpo produce demasiada hormona tiroidea. Las principales condiciones de hipertiroidismo son:
- Enfermedad de Graves-Basedow
- Adenoma tiroideo tóxico
- Hipertiroidismo
- Bocio multinodular tóxico (enfermedad de Plummer)
- Hashitoxicosis: hipertiroidismo transitorio que puede ocurrir en la tiroiditis de Hashimoto
Anormalidades estructurales[editar]

- Bocio: un agrandamiento anormal de la glándula tiroides
- Bocio endémico
- Bocio difuso
- Bocio multinodular
- Tiroides lingual
- Quiste tirogloso
Tumores[editar]
- Adenoma tiroideo tóxico: benigno/tumor no canceroso
- Cáncer tiroideo
- Linfomas y metástasis de otros lugares (raro)
Efectos secundarios de los medicamentos[editar]
Ciertos medicamentos pueden tener el efecto secundario involuntario de afectar la función tiroidea. Si bien algunos medicamentos pueden causar hipotiroidismo o hipertiroidismo significativo y aquellos en riesgo deberán ser monitoreados cuidadosamente, algunos medicamentos pueden afectar las pruebas de laboratorio de hormona tiroidea sin causar ningún síntoma o cambios clínicos, y pueden no requerir tratamiento. Los siguientes medicamentos se han relacionado con diversas formas de enfermedad tiroidea:
- Amiodarona (más comúnmente puede conducir a hipotiroidismo, pero puede estar asociado con algunos tipos de hipertiroidismo)[11]
- Sales de litio (hipotiroidismo)
- Algunos tipos de interferón e IL-2 (thyroiditis)[12]
- Glucocorticoides, antagonistas de la dopamina, y somatostatina (bloquean la TSH, lo que puede provocar hipotiroidismo)
Diagnosis[editar]
El diagnóstico de la enfermedad tiroidea depende de los síntomas y de la presencia o no de un nódulo tiroideo. La mayoría de los pacientes se realizarán un análisis de sangre. Otros pueden necesitar ultrasonido, biopsia o un estudio de toma y captación de yodo radioactivo.
Pruebas de sangre[editar]
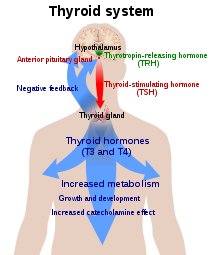
Pruebas de función tiroidea[editar]
Hay varias hormonas que se pueden medir en la sangre para determinar cómo funciona la glándula tiroides. Estas incluyen las hormonas tiroideas triyodotironina (T3) y su tiroxina precursora (T4), que son producidas por la glándula tiroides. La hormona estimulante de la tiroides (TSH) es otra hormona importante secretada por las células de la hipófisis anterior en el cerebro. Su función principal es aumentar la producción de T3 y T4 por la glándula tiroides.
El marcador más útil de la función de la glándula tiroides es la hormona tiroidea estimulante (TSH). Los niveles de TSH están determinados por un sistema de retroalimentación negativa clásico en el que los niveles altos de T3 y T4 suprimen la producción de TSH, y los niveles bajos de T3 y T4 aumentan la producción de TSH. Por lo tanto, los médicos utilizan a menudo los niveles de TSH como una prueba de detección, en la que el primer enfoque es determinar si la TSH está elevada, suprimida o es normal.[13]
- Los niveles elevados de TSH pueden significar una producción inadecuada de hormona tiroidea (hipotiroidismo)
- Los niveles de TSH suprimidos pueden apuntar a una producción excesiva de hormona tiroidea (hipertiroidismo)
Debido a que un único nivel anormal de TSH puede ser engañoso, los niveles de T3 y T4 deben medirse en la sangre para confirmar aún más el diagnóstico. Cuando circulan en el cuerpo, T3 y T4 están obligados a transportar proteínas. Solo una pequeña fracción de las hormonas tiroideas circulantes no están unidas o son libres y, por lo tanto, biológicamente activas. Por lo tanto, los niveles de T3 y T4 pueden medirse como T3 y T4 libres, o T3 y T4 totales, que tienen en cuenta las hormonas libres además de las hormonas unidas a proteínas. Las mediciones de T3 y T4 libres son importantes porque ciertas drogas y enfermedades pueden afectar las concentraciones de proteínas de transporte, lo que da como resultado diferentes niveles de hormonas tiroideas libres. Existen diferentes pautas para las mediciones T3 y T4.
- Los niveles libres de T4 deben medirse en la evaluación del hipotiroidismo, y la T4 libre establece el diagnóstico. Los niveles de T3 generalmente no se miden en la evaluación del hipotiroidismo.[14]
- La T4 libre y la T3 total se pueden medir cuando el hipertiroidismo es de gran sospecha, ya que mejorará la precisión del diagnóstico. La T4 libre, la T3 total o ambas están elevadas y la TSH sérica está por debajo de lo normal en el hipertiroidismo. Si el hipertiroidismo es leve, solo la T3 sérica puede estar elevada y la TSH sérica puede ser baja o no detectarse en la sangre.[15]
- Los niveles de T4 libre también se pueden analizar en pacientes que tienen síntomas convincentes de hiper e hipotiroidismo, a pesar de una TSH normal.
Anticuerpos antitiroideos[editar]
Los autoanticuerpos contra la glándula tiroides pueden detectarse en diversos estados de enfermedad. Existen varios anticuerpos antitiroideos, incluidos anticuerpos anti-tiroglobulina (TgAb), anticuerpos anti-microsomal / anti-peroxidasa tiroidea (TPOAb) y anticuerpos del receptor de TSH (TSHRAb).
- En pacientes con tiroiditis de Hashimoto, el tipo más común de hipotiroidismo autoinmune, se pueden encontrar anticuerpos anti-tiroglobulina (TgAb) elevados y anticuerpos anti-peroxidasa tiroidea (TPOAb). Los niveles de TPOAb también se han encontrado elevados en pacientes que presentan hipotiroidismo subclínico (donde la TSH está elevada, pero la T4 libre es normal), y pueden ayudar a predecir la progresión a hipotiroidismo manifiesto. La American Association Thyroid Association recomienda, por lo tanto, la medición de los niveles de TPOAb al evaluar el hipotiroidismo subclínico o cuando se trata de identificar si la enfermedad tiroidea nodular se debe a una enfermedad tiroidea autoinmune.
- Cuando la etiología del hipertiroidismo no está clara después de la evaluación clínica y bioquímica inicial, la medición de los anticuerpos del receptor de TSH (TSHRAb) puede ayudar a hacer el diagnóstico. En la enfermedad de Grave, los niveles de TSHRAb son elevados ya que son los responsables de activar el receptor de TSH y causar una mayor producción de hormona tiroidea.
Otros marcadores[editar]
- Hay dos marcadores para los cánceres derivados de la tiroides.
- Los niveles de tiroglobulina (TG) pueden ser elevados en el adenocarcinoma papilar o folicular bien diferenciado. A menudo se usa para proporcionar información sobre enfermedades residuales, recurrentes o metastásicas en pacientes con cáncer diferenciado de tiroides. Sin embargo, los niveles séricos de TG pueden ser elevados en la mayoría de las enfermedades tiroideas. Por lo tanto, la American Thyroid Association no recomienda la medición rutinaria de los TG séricos para la evaluación de los nódulos tiroideos..[16]
- Se ha demostrado que los niveles elevados de calcitonina en la sangre están asociados con el raro cáncer medular de tiroides. Sin embargo, la medición de los niveles de calcitonina como herramienta de diagnóstico es actualmente controvertida debido a los niveles falsamente altos o bajos de calcitonina en una variedad de enfermedades además del cáncer medular de tiroides[17]
- Muy infrecuentemente, los niveles de TBG y transtirretina pueden ser anormales; estos no son probados rutinariamente.
- Para diferenciar entre diferentes tipos de hipotiroidismo, se puede usar una prueba específica. La hormona liberadora de tirotropina (TRH) se inyecta en el cuerpo a través de una vena. Esta hormona es secretada naturalmente por el hipotálamo y estimula la glándula pituitaria. La hipófisis responde liberando la hormona estimulante de la tiroides (TSH). Grandes cantidades de TRH administrada externamente pueden suprimir la posterior liberación de TSH. Esta cantidad de supresión de la liberación se exagera en el hipotiroidismo primario, la depresión mayor, la dependencia de la cocaína, la dependencia de las anfetaminas y el abuso crónico de fenciclidinas. Hay una falla en la supresión en la fase maníaca del trastorno bipolar.[18]
Ultrasonido[editar]
Muchas personas pueden desarrollar un nódulo tiroideo en algún momento de sus vidas. Aunque muchas personas que experimentan este hecho pueden pensar que se trata de cáncer de tiroides, hay muchos nódulos que son benignos y no cancerosos. Si hay un posible nódulo, un médico puede ordenar pruebas de función tiroidea para determinar si la actividad de la glándula tiroides se ve afectada. Si se necesita más información después de un examen clínico y pruebas de laboratorio, la ecografía médica puede ayudar a determinar la naturaleza del nódulo (s) tiroideo.
Existen algunas diferencias notables en los típicos nódulos tiroideos benignos vs. cancerosos que pueden ser detectados particularmente por las ondas de sonido de alta frecuencia en una ecografía. El ultrasonido también puede localizar nódulos que son demasiado pequeños para que un médico los sienta en un examen físico, y puede demostrar si un nódulo es principalmente sólido, líquido (quístico) o una mezcla de ambos. Es un proceso de Muchas personas pueden desarrollar un nódulo tiroideo en algún momento de sus vidas. Aunque muchos que experimentan esta preocupación de que se trata de cáncer de tiroides, hay muchas causas de nódulos que son benignos y no cancerosos.
Si hay un posible nódulo, un médico puede ordenar pruebas de función tiroidea para determinar si la actividad de la glándula tiroides se ve afectada. Si se necesita más información después de un examen clínico y pruebas de laboratorio, la ecografía médica puede ayudar a determinar la naturaleza del nódulo (s) tiroideo. Existen algunas diferencias notables en los típicos nódulos tiroideos benignos vs. cancerosos que pueden ser detectados particularmente por las ondas de sonido de alta frecuencia en una ecografía.
El ultrasonido también puede localizar nódulos que son demasiado pequeños para que un médico los sienta en un examen físico, y puede demostrar si un nódulo es principalmente sólido, líquido (quístico) o una mezcla de ambos. Es un proceso de imaginología que a menudo se puede realizar en el consultorio de un médico, es indoloro y no expone al individuo a ninguna radiación. que a menudo se puede realizar en el consultorio de un médico, es indoloro y no expone al individuo a ninguna radiación.[19]
Las principales características que pueden ayudar a distinguir un nódulo tiroideo benigno frente a uno maligno (canceroso) en el ultrasonido son las siguientes:[20]
| Posible cáncer de tiroides | Más probablemente benigno |
| Bordes irregulares | Bordes lisos |
| Hipoecoico (Menos ecogénico que tejido circundante) | Hiperecogénico |
| "Halo" incompleto | Aspecto espongiforme |
| Flujo sanguíneo intranodular/central significativo por Doppler de potencia | Flujo de sangre periférico marcado |
| Microcalcificaciones | Calcificaciones grandes y anchas (nota: estas se pueden ver en el cáncer medular de tiroides) |
| El nódulo aparece más alto que ancho en estudio transversal | Artefacto de "cola de cometa" como ondas sonoras que rebotan en el coloide intranodular |
| Aumento progresivo documentado del tamaño del nódulo en el ultrasonido |
Aunque la ultrasonografía es una herramienta de diagnóstico muy importante, este método no siempre es capaz de separar los nódulos benignos de los malignos con certeza. En casos sospechosos, a menudo se obtiene una muestra de tejido mediante biopsia para un examen microscópico.
Exploración y captación de yodo radiactivo[editar]

La gammagrafía tiroidea, en la que se visualiza la tiroides con la ayuda de yodo radioactivo (generalmente yodo-123, que no daña las células tiroideas, o raramente, yodo-131),[21] se realiza en el departamento de medicina nuclear de un hospital o clínica. El radioyodo se acumula en la glándula tiroides antes de excretarse en la orina. Mientras está en la tiroides, las emisiones radioactivas pueden ser detectadas por una cámara, produciendo una imagen aproximada de la forma (una gammagrafía con yodo radiactivo) y la actividad del tejido (una captación de yodo radioactivo) de la glándula tiroides.
Una exploración normal con yodo radiactivo muestra incluso captación y actividad en toda la glándula. La absorción irregular puede reflejar una glándula de forma anormal o anormalmente localizada, o puede indicar que una parte de la glándula está hiperactiva o poco activa. Por ejemplo, un nódulo que es hiperactivo ("caliente") - hasta el punto de suprimir la actividad del resto de la glándula - generalmente es un adenoma tirotóxico, una forma de hipertiroidismo curable quirúrgicamente que rara vez es maligna. Por el contrario, encontrar que una sección sustancial de la tiroides está inactiva ("fría") puede indicar un área de tejido no funcional, como el cáncer de tiroides.
La cantidad de radioactividad se puede cuantificar y sirve como un indicador de la actividad metabólica de la glándula. Una cuantificación normal de la captación de yodo radioactivo demuestra que alrededor del 8-35% de la dosis administrada se puede detectar en la tiroides 24 horas después. La hiperactividad o la falta de actividad de la glándula, como puede ocurrir con el hipertiroidismo o el hipotiroidismo, generalmente se refleja en una mayor o menor absorción de yodo radiactivo. Diferentes patrones pueden ocurrir con diferentes causas de hipo o hipertiroidismo.
Biopsia[editar]
Una biopsia médica se refiere a la obtención de una muestra de tejido para su examen bajo el microscopio u otras pruebas, por lo general para distinguir el cáncer de las afecciones no cancerosas. Se puede obtener tejido de tiroides para biopsia mediante aspiración con aguja fina (PAAF) o mediante cirugía.
La aspiración con aguja fina tiene la ventaja de ser un procedimiento breve, seguro y ambulatorio que es más seguro y menos costoso que la cirugía y no deja una cicatriz visible. Las biopsias con aguja se utilizaron ampliamente en la década de 1980, pero se reconoció que la precisión de la identificación del cáncer era buena, pero no perfecta. La exactitud del diagnóstico depende de la obtención de tejido de todas las áreas sospechosas de una glándula tiroides anormal. La confiabilidad de la aspiración con aguja fina aumenta cuando el muestreo puede ser guiado por ultrasonido, y en los últimos 15 años, este se ha convertido en el método preferido para la biopsia tiroidea en América del Norte.[cita requerida]
Tratamiento[editar]
Medicación[editar]
La levotiroxina es un estereoisómero de tiroxina (T4) que se degrada mucho más lentamente y se puede administrar una vez al día en pacientes con hipotiroidismo. También se utiliza a veces la hormona tiroidea natural de los cerdos, especialmente para las personas que no pueden tolerar la versión sintética. El hipertiroidismo causado por la enfermedad de Graves se puede tratar con los fármacos de tioamida propiltiouracilo, carbimazol o metimazol, o raramente con la solución de Lugol. Además, el hipertiroidismo y los tumores de tiroides se pueden tratar con yodo radiactivo. Las inyecciones de etanol para el tratamiento de quistes recurrentes de tiroides y cáncer de tiroides metastásico en los ganglios linfáticos también pueden ser una alternativa a la cirugía.
Cirugía[editar]
La cirugía de tiroides se realiza por una variedad de razones. A veces se extrae un nódulo o lóbulo de la tiroides para realizar una biopsia o debido a la presencia de un adenoma de funcionamiento autónomo que causa hipertiroidismo. Se puede extirpar la gran mayoría de la tiroides (tiroidectomía subtotal) para tratar el hipertiroidismo de la enfermedad de Graves, o para eliminar un bocio que es antiestético o afecta las estructuras vitales.
Una tiroidectomía completa de la tiroides entera, incluidos los ganglios linfáticos asociados, es el tratamiento preferido para el cáncer de tiroides. La extirpación de la mayor parte de la glándula tiroides generalmente produce hipotiroidismo a menos que la persona tome reemplazo de la hormona tiroidea. En consecuencia, las personas que se han sometido a una tiroidectomía total generalmente toman hormona tiroidea (por ejemplo, levotiroxina) por el resto de sus vidas. Las dosis más altas de lo normal a menudo se administran para prevenir la recurrencia.
Si la glándula tiroides debe extraerse quirúrgicamente, se debe tener cuidado para evitar daños a las estructuras adyacentes, las glándulas paratiroides y el nervio laríngeo recurrente. Ambos son susceptibles a la eliminación accidental y/o lesión durante la cirugía de tiroides.
Las glándulas paratiroides producen la hormona paratiroidea (PTH), una hormona necesaria para mantener cantidades adecuadas de calcio en la sangre. La extracción produce hipoparatiroidismo y la necesidad de suplementos de calcio y vitamina D todos los días. En caso de que el suministro de sangre a cualquiera de las glándulas paratiroides se ponga en peligro a través de la cirugía, la (s) glándula (s) paratiroidea (s) involucradas pueden ser reimplantadas en el tejido muscular circundante.
Los nervios laríngeos recurrentes proporcionan control motor para todos los músculos externos de la laringe, excepto para el músculo cricotiroideo, que también se extiende a lo largo de la tiroides posterior. La laceración accidental de cualquiera de los dos o ambos nervios laríngeos recurrentes puede causar parálisis de las cuerdas vocales y sus músculos asociados, cambiando la calidad de la voz.
Yodo radiactivo[editar]
La terapia con yodo radiactivo con yodo 131 puede usarse para reducir la glándula tiroides (por ejemplo, en el caso de bocios grandes que causan síntomas pero no albergan cáncer, después de la evaluación y biopsia de nódulos sospechosos) o para destruir la tiroides hiperactiva (por ejemplo, en casos de cáncer de tiroides). La absorción de yodo puede ser alta en países con deficiencia de yodo, pero baja en países con suficiente yodo. Para mejorar la absorción de yodo-131 por la tiroides y permitir un tratamiento más exitoso, la TSH se eleva antes de la terapia con el fin de estimular las células tiroideas existentes. Esto se hace ya sea mediante la retirada de la medicación con hormona tiroidea o las inyecciones de TSH humana recombinante (Thyrogen),[21] liberada en los Estados Unidos en 1999. Las inyecciones de Thyrogen pueden aumentar la absorción hasta en un 50-60%. El tratamiento con yodo radiactivo también puede causar hipotiroidismo (que a veces es el objetivo final del tratamiento) y, aunque es raro, un síndrome de dolor (debido a tiroiditis por radiación).[22]
Referencias[editar]
- ↑ C., Guyton, Arthur. Guyton and Hall textbook of medical physiology. OCLC 434319356.
- ↑ Gharib H, Tuttle RM, Baskin HJ, Fish LH, Singer PA, McDermott MT (2004). «Subclinical thyroid dysfunction: a joint statement on management from the American Association of Clinical Endocrinologists, the American Thyroid Association, and the Endocrine Society». Endocr Pract 10 (6): 497-501. PMID 16033723. doi:10.4158/ep.10.6.497. Archivado desde el original el 29 de enero de 2013. Consultado el 7 de agosto de 2018.
- ↑ Fatourechi V (2009). «Subclinical hypothyroidism: an update for primary care physicians». Mayo Clin. Proc. 84 (1): 65-71. PMC 2664572. PMID 19121255. doi:10.4065/84.1.65.
- ↑ Villar HC, Saconato H, Valente O, Atallah AN (2007). «Thyroid hormone replacement for subclinical hypothyroidism». En Villar, Heloisa Cerqueira Cesar Esteves, ed. Cochrane Database Syst Rev (3): CD003419. PMID 17636722. doi:10.1002/14651858.CD003419.pub2.
- ↑ «Hypothyroidism - American Thyroid Association». www.thyroid.org (en inglés estadounidense). Consultado el 25 de abril de 2017.
- ↑ Choices, NHS. «Underactive thyroid (hypothyroidism) - Symptoms - NHS Choices». www.nhs.uk. Consultado el 17 de diciembre de 2016.
- ↑ «Hyperthyroidism - American Thyroid Association». www.thyroid.org (en inglés estadounidense). Consultado el 25 de abril de 2017.
- ↑ «Hyperthyroidism - American Thyroid Association». www.thyroid.org. Consultado el 13 de diciembre de 2016.
- ↑ «Hypothyroidism - American Thyroid Association». www.thyroid.org. Consultado el 13 de diciembre de 2016.
- ↑ Vitti, Paolo; Latrofa, Francesco (1 de enero de 2013). Surgery, Paolo Miccoli MDessor of; Chairman, David J. Terris MD, FACS Surgical Director, Georgia Health Thyroid/Parathyroid Center, Porubskyessor and; Surgery, Michele N. Minuto MD, Assistantessor of et al., eds. Thyroid Surgery (en inglés). John Wiley & Sons, Ltd. pp. 291-303. ISBN 9781118444832. doi:10.1002/9781118444832.ch32/summary.
- ↑ Batcher, Elizabeth L.; Tang, X. Charlene; Singh, Bramah N.; Singh, Steven N.; Reda, Domenic J.; Hershman, Jerome M. (October 2007). «Thyroid Function Abnormalities during Amiodarone Therapy for Persistent Atrial Fibrillation». The American Journal of Medicine 120 (10): 880-885. PMID 17904459. doi:10.1016/j.amjmed.2007.04.022.
- ↑ Haugen, Bryan R. (13 de diciembre de 2016). «Drugs that suppress TSH or cause central hypothyroidism». Best practice & research. Clinical endocrinology & metabolism 23 (6): 793-800. ISSN 1521-690X. PMC 2784889. PMID 19942154. doi:10.1016/j.beem.2009.08.003.
- ↑ Jameson, J et al. (2015). Harrison's Principal of Internal Medicine, 19e. New York: NY: McGraw-Hill. pp. Ch 405 – via Access Medicine.
- ↑ Garber, Jeffrey; Cobin, Rhoda; Gharib, Hossein; Hennessey, James; Klein, Irwin; Mechanick, Jeffrey; Pessah-Pollack, Rachel; Singer, Peter et al. (17 de diciembre de 2012). «Clinical Practice Guidelines for Hypothyroidism in Adults: Cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association». Endocrine Practice (en inglés) 18 (6): 988-1028. doi:10.4158/ep12280.gl.
- ↑ Ross, Douglas S.; Burch, Henry B.; Cooper, David S.; Greenlee, M. Carol; Laurberg, Peter; Maia, Ana Luiza; Rivkees, Scott A.; Samuels, Mary et al. (12 de agosto de 2016). «2016 American Thyroid Association Guidelines for Diagnosis and Management of Hyperthyroidism and Other Causes of Thyrotoxicosis». Thyroid 26 (10): 1343-1421. ISSN 1050-7256. doi:10.1089/thy.2016.0229.
- ↑ Haugen, Bryan R.; Alexander, Erik K.; Bible, Keith C.; Doherty, Gerard M.; Mandel, Susan J.; Nikiforov, Yuri E.; Pacini, Furio; Randolph, Gregory W. et al. (14 de octubre de 2015). «2015 American Thyroid Association Management Guidelines for Adult Patients with Thyroid Nodules and Differentiated Thyroid Cancer: The American Thyroid Association Guidelines Task Force on Thyroid Nodules and Differentiated Thyroid Cancer». Thyroid 26 (1): 1-133. ISSN 1050-7256. PMC 4739132. PMID 26462967. doi:10.1089/thy.2015.0020.
- ↑ Wells, Samuel A.; Asa, Sylvia L.; Dralle, Henning; Elisei, Rossella; Evans, Douglas B.; Gagel, Robert F.; Lee, Nancy; Machens, Andreas et al. (26 de marzo de 2015). «Revised American Thyroid Association Guidelines for the Management of Medullary Thyroid Carcinoma». Thyroid 25 (6): 567-610. ISSN 1050-7256. PMC 4490627. PMID 25810047. doi:10.1089/thy.2014.0335.
- ↑ Giannini AJ, Malone DA, Loiselle RH, Price WA (1987). «Blunting of TSH response to TRH in chronic cocaine and phencyclidine abusers». J Clin Psychiatry 48 (1): 25-6. PMID 3100509.
- ↑ «Thyroid Nodules - American Thyroid Association». www.thyroid.org. Consultado el 13 de diciembre de 2016.
- ↑ «Diagnostic approach to and treatment of thyroid nodules». www.uptodate.com. Consultado el 13 de diciembre de 2016.
- ↑ a b «Radioactive Iodine - American Thyroid Association». www.thyroid.org. Consultado el 14 de diciembre de 2016.
- ↑ Non-Neoplastic Thyroid Disorders-Clinical and Case Reports. Endocrine Society. 1 de junio de 2014. pp. SAT-0523-SAT-0523. doi:10.1210/endo-meetings.2014.thpta.3.sat-0523.
Enlaces externos[editar]
- en Curlie (basado en DMOZ)
- Medline Plus entrada de la Enciclopedia Médica para Enfermedad de Tiroides
- Institutos nacionales de Salud


 French
French Deutsch
Deutsch